Mylazelle 3 Mg/0,02 Mg Potahované Tablety
zastaralé informace, vyhledat novějšíSp. zn. sukls21360/2014
SOUHRN ÚDAJŮ O PŘÍPRAVKU
1. NÁZEV PŘÍPRAVKU
Mylazelle 3 mg/0,02 mg potahované tablety
2. KVALITATIVNÍ A KVANTITATIVNÍ SLOŽENÍ
Jedna potahovaná tableta obsahuje drospirenonum 3 mg a ethinylestradiolum 0,02 mg. Pomocná látka se známým účinkem: Monohydrát laktosy 44 mg.
Úplný seznam pomocných látek viz bod 6.1.
3. LÉKOVÁ FORMA
Potahovaná tableta.
Růžové, kulaté potahované tablety o průměru 5,7 mm
4. KLINICKÉ ÚDAJE
4.1 Terapeutické indikace
Perorální kontraceptivum.
Rozhodnutí předepsat přípravek Mylazelle by mělo být provedeno po zvážení jednotlivých současných rizikových faktorů ženy, zvláště rizikových faktorů pro žilní tromboembolismus (VTE), a toho, jaké je riziko VTE u přípravku Mylazelle v porovnání s dalšími přípravky CHC (viz body 4.3 a 4.4).
4.2 Dávkování a způsob podání
Cesta podání: perorální podání.
Jak se Mylazelle užívá
Tablety se musí užívat každý den přibližně ve stejnou dobu, v případě potřeby s malým množstvím tekutiny, v pořadí vytištěném na balení blistru.
Užívá se jedna tableta denně po dobu 21 po sobě následujících dnů. Užívání z nového blistru začíná po sedmidenním intervalu bez užívání tablet, během kterého dojde ke krvácení z vysazení, které začíná obvykle za 2 - 3 dny po užití poslední tablety a nemusí být ukončeno v době zahájení užívání z dalšího blistru.
Jak zahájit užívání přípravku Mylazelle
• Nebylo užíváno hormonální kontraceptivum (v minulém měsíci)
Užívání tablet musí začít v den 1 přirozeného menstruačního cyklu ženy (tj. první den jejího menstruačního krvácení).
• Přechod z jiného kombinovaného hormonálního kontraceptiva (kombinovaného perorálního kontraceptiva (COC), vaginálního kroužku nebo transdermální náplasti)
Žena by měla zahájit užívání přípravku Mylazelle nejlépe následující den po užití poslední aktivní tablety (poslední tableta obsahující léčivé látky) jejího předchozího COC, ale nejpozději v den následující po obvyklém intervalu bez užívání tablet nebo po užívání placebových tablet předchozí kombinované perorální kontracepce. V případě použití vaginálního kroužku nebo transdermální náplasti by měla žena zahájit užívání přípravku Mylazelle nejlépe v den jejich odstranění, ale nejpozději v době, kdy by mělo dojít k jejich další aplikaci/zavedení.
• Přechod z kontracepční metody obsahující pouze progestogen (tableta, injekce, implantát pouze s progestogenem) nebo z nitroděložního systému uvolňujícího progestogen (IUS)
Žena může být převedena z tablety s progestogenem kdykoli (z implantátu nebo z IUS v den jejich vyjmutí; z injekcí v den, kdy by měla být aplikována další injekce), ale ve všech těchto případech je třeba doporučit po dobu prvních 7 dnů užívání tablet používat zároveň bariérovou metodu kontracepce.
• Po potratu v prvním trimestru
Žena může začít užívat okamžitě. Přitom nemusí používat žádná další antikoncepční opatření.
• Po porodu nebo potratu v druhém trimestru
Ženy je nutno upozornit, aby užívání zahájily v den 21 až 28 po porodu nebo potratu v druhém trimestru. Když začnou později, měly by být upozorněny, aby navíc používaly bariérovou metodu po dobu prvních 7 dnů užívání tablet. Pokud však již došlo k pohlavnímu styku, je nutné vyloučit těhotenství před skutečným začátkem užívání COC, jinak žena musí čekat na první menstruační cyklus.
Pokyny pro ženy, které kojí, jsou uvedeny v bodě 4.6.
Postup při vynechání tablet
Pokud se užití tablety opozdí o méně než 12 hodin, není kontracepční ochrana snížena. Žena musí užít tabletu okamžitě, jakmile si vzpomene a další tablety pak užije v obvyklou dobu.
Je-li užití tablety opožděno o více než 12 hodin, kontracepční ochrana může být snížena. Další opatření se pak mohou řídit následujícími dvěma základními pravidly:
1) Užívání tablet nesmí být nikdy přerušeno na dobu delší než 7 dní.
2) K dosažení odpovídající suprese hypothalamo-hypofyzo-ovariální osy je třeba 7 dnů nepřerušeného užívání tablet.
V souladu s těmito pravidly lze v běžné praxi poskytnout následující doporučení:
• 1. týden
Uživatelka musí užít poslední vynechanou tabletu okamžitě, jakmile si vzpomene, i kdyby to znamenalo užití dvou tablet současně. Poté pokračuje v užívání tablet v obvyklou dobu. Navíc je třeba používat v následujících 7 dnech bariérovou metodu kontracepce jako např. kondom. Pokud došlo v předchozích 7 dnech k pohlavnímu styku, je třeba zvážit možnost otěhotnění. Čím více tablet bylo vynecháno a čím blíže byly tyto tablety k pravidelnému intervalu bez užívání tablet, tím větší je riziko otěhotnění.
• 2. týden
Uživatelka musí užít poslední vynechanou tabletu okamžitě, jakmile si vzpomene, i kdyby to znamenalo užití dvou tablet současně. Poté pokračuje v užívání tablet v obvyklou dobu. Pokud žena užívala tablety pravidelně po dobu 7 dnů před první vynechanou tabletou, další kontracepční opatření nejsou nutná. Vynechala-li však žena více než 1 tabletu, je třeba doporučit zvláštní kontracepční opatření po dobu 7 dnů.
• 3. týden
Vzhledem k nadcházejícímu sedmidennímu intervalu bez užívání tablet je velké nebezpečí snížení spolehlivosti kontracepce. Přesto však upravením schématu užívání lze předejít snížení kontracepční ochrany. Bude-li se uživatelka řídit některým z následujících dvou možných postupů, není třeba používat další kontracepční opatření za předpokladu, že po dobu 7 dnů předcházejících vynechání první tablety užila všechny tablety správně. Není-li tomu tak, žena musí zvolit první z následujících dvou možností a použít navíc další kontracepční opatření po dobu 7 dnů.
1. Uživatelka musí užít poslední vynechanou tabletu okamžitě, jakmile si vzpomene, i kdyby to znamenalo užití dvou tablet současně. Poté pokračuje v užívání tablet v obvyklou dobu. Užívání z následujícího balení (blistru) pak zahájí okamžitě po využívání předchozího, tzn. mezi jednotlivými blistry nezůstane interval bez užívání tablet. Krvácení z vysazení se pravděpodobně dostaví až po využívání tablet z druhého blistru, ale během užívání tablet může dojít ke špinění nebo intermenstruačnímu krvácení.
2. Ženě lze také poradit, aby přerušila užívání tablet ze stávajícího blistru. Tím vznikne interval 7 dnů bez užívání tablet včetně dnů, kdy byly tablety vynechány, a poté následuje užívání z dalšího blistru.
Pokud žena vynechá tablety a následně se nedostaví krvácení z vysazení v průběhu prvního obvyklého intervalu bez užívání tablet, je třeba zvážit možnost těhotenství.
Postup v případě gastrointestinálních poruch
V případě závažnějších gastrointestinálních poruch (například zvracení nebo průjmu) nemusí dojít k úplnému vstřebání a je třeba použít další kontracepční opatření.
Dojde-li během 3 - 4 hodin po užití tablety ke zvracení, je třeba co nejdříve užít novou (náhradní) tabletu. Nová tableta se má, pokud možno, užít do 12 hodin od obvyklé doby užívání. Pokud uplynulo více než 12 hodin, lze aplikovat postup při vynechání tablety uvedený v bodě 4.2 „Postup při vynechání tablet“. Nechce-li žena měnit obvyklé schéma užívání tablet, musí užít zvláštní tabletu(y) z jiného blistru.
Jak oddálit krvácení
Přeje-li si žena oddálit krvácení, musí pokračovat v užívání tablet z dalšího blistru přípravku Mylazelle s vynecháním intervalu bez užívání tablet. Tak lze pokračovat podle přání až do využívání tablet z druhého blistru. Během této doby může žena pozorovat intermenstruační krvácení nebo špinění. Po sedmidenním intervalu bez užívání tablet pak žena opět pokračuje v pravidelném užívání přípravku Mylazelle.
Přeje-li si žena přesunout periodu na jiný den v týdnu, než na který vychází ve stávajícím schématu užívání, lze jí doporučit, aby zkrátila nastávající fázi bez užívání tablet o tolik dnů, o kolik si přeje. Čím kratší bude interval, tím větší je riziko, že nedojde ke krvácení z vysazení, ale že bude docházet během užívání z následujícího blistru k intermenstruačnímu krvácení a špinění (podobně jako při oddálení periody).
4.3 Kontraindikace
Kombinovaná hormonální antikoncepce (CHC) by se neměla užívat u následujících stavů. Pokud se některý z těchto stavů objeví poprvé v průběhu užívání kombinované hormonální antikoncepce, užívání přípravku je třeba okamžitě ukončit.
Přítomnost nebo riziko žilního tromboembolismu (VTE)
• Žilní tromboembolismus - současný žilní tromboembolismus (léčený pomocí antikoagulancií) nebo anamnéza VTE (např. hluboká žilní trombóza [DVT] nebo plicní embolie [PE]).
• Známá dědičná nebo získaná predispozice pro žilní tromboembolismus, jako je rezistence na APC (včetně faktoru V Leiden), deficit antitrombinu III, deficit proteinu C, deficit proteinu S.
• Velký chirurgický zákrok s déletrvající imobilizací (viz bod 4.4).
• Vysoké riziko žilního tromboembolismu v důsledku přítomnosti více rizikových faktorů (viz bod 4.4).
Přítomnost nebo riziko arteriálního tromboembolismu (ATE)
• Arteriální tromboembolismus - současný arteriální tromboembolismus, anamnéza arteriálního tromboembolismu (např. infarkt myokardu) nebo prodromální stav (např. angina pectoris).
• Cerebrovaskulární onemocnění - současná cévní mozková příhoda, anamnéza cévní mozkové příhody nebo prodromálního stavu (např. tranzitorní ischemická ataka, TIA).
• Známá hereditární nebo získaná predispozice k arteriálnímu tromboembolismu, jako je hyperhomocysteinémie a antifosfolipidové protilátky (antikardiolipinové protilátky, lupus antikoagulans).
• Anamnéza migrény s fokálními neurologickými příznaky.
• Vysoké riziko arteriálního tromboembolismu v důsledku vícečetných rizikových faktorů (viz bod 4.4) nebo přítomnosti jednoho závažného rizikového faktoru, jako je:
• diabetes mellitus s cévními příznaky;
• závažná hypertenze;
• závažná dyslipoproteinémie.
• Pankreatitida nebo toto onemocnění v anamnéze, bylo-li spojené se závažnou hypertriglyceridemií.
• Těžké jaterní onemocnění právě probíhající nebo v anamnéze až do navrácení hodnot jaterních funkcí k normálu.
• Závažná renální insuficience nebo akutní renální selhání.
• Existující jaterní tumory nebo jejich výskyt v anamnéze (benigní či maligní).
• Přítomnost pohlavními steroidy ovlivnitelných malignit (např. pohlavních orgánů nebo prsů) nebo podezření na ně.
• Vaginální krvácení s nediagnostikovanou příčinou.
• Hypersenzitivita na léčivé látky nebo na kteroukoli pomocnou látku přípravku Mylazelle potahované tablety uvedenou v bodě 6.1.
4.4 Zvláštní upozornění a opatření pro použití Upozornění
Pokud jsou přítomna jakákoli onemocnění nebo rizikové faktory uvedené níže, měla by být vhodnost přípravku Mylazelle s ženou prodiskutována. V případě zhoršení nebo prvního výskytu jakéhokoli z těchto stavů nebo rizikových faktorů by mělo být ženě doporučeno, aby kontaktovala svého lékaře, který stanoví, zda by měla užívání přípravku Mylazelle ukončit.
Riziko žilního tromboembolismu (VTE)
Užívání jakékoli kombinované hormonální antikoncepce (CHC) zvyšuje riziko žilního tromboembolismu (VTE) ve srovnání s jejím neužíváním. Přípravky, které obsahují levonorgestrel, norgestimát nebo norethisteron jsou spojovány s nejnižším rizikem VTE. Další přípravky, jako je přípravek Mylazelle, mohou mít až dvakrát vyšší úroveň rizika. Rozhodnutí používat jakýkoli přípravek jiný než ten, který má nejnižší riziko VTE, by mělo být učiněno po diskusi se ženou, aby se zajistilo, že rozumí riziku VTE u přípravku Mylazelle, rozumí, jak její současné rizikové faktory toto riziko ovlivňují a že riziko VTE je nejvyšší v prvním roce užívání léku. Existují také některé důkazy, že riziko je zvýšené, když je CHC opětovně zahájena po pauze v užívání trvající 4 týdny nebo déle.
U žen, které neužívají CHC a nejsou těhotné, se asi u 2 z 10 000 vyvine VTE v průběhu jednoho roku. U každé jednotlivé ženy však může být riziko daleko vyšší v závislosti na jejích základních rizikových faktorech (viz níže).
Odhaduje se ', že z 10 000 žen, které používají CHC obsahující drospirenon se u 9 až 12 žen vyvine VTE během jednoho roku; v porovnání s přibližně 6 2 případy u žen, které používají CHC obsahující levonorgestrel.
V obou případech je tento počet VTE za rok menší než počet očekávaný u žen během těhotenství nebo po porodu.
VTE může být fatální v 1-2 % případů.
1 Tyto incidence byly odhadnuty ze souhrnu dat z epidemiologických studií s použitím relativních rizik pro různé přípravky ve srovnání s CHC obsahující levonorgestrel.
2 Střední bod rozmezí 5-7 na 10 000 WY (žen-roků) na základě relativního rizika pro CHC obsahující levonorgestrel oproti jejímu nepoužívání přibližně 2,3 až 3,6
Počet příhod VTE na 10 000 žen za rok
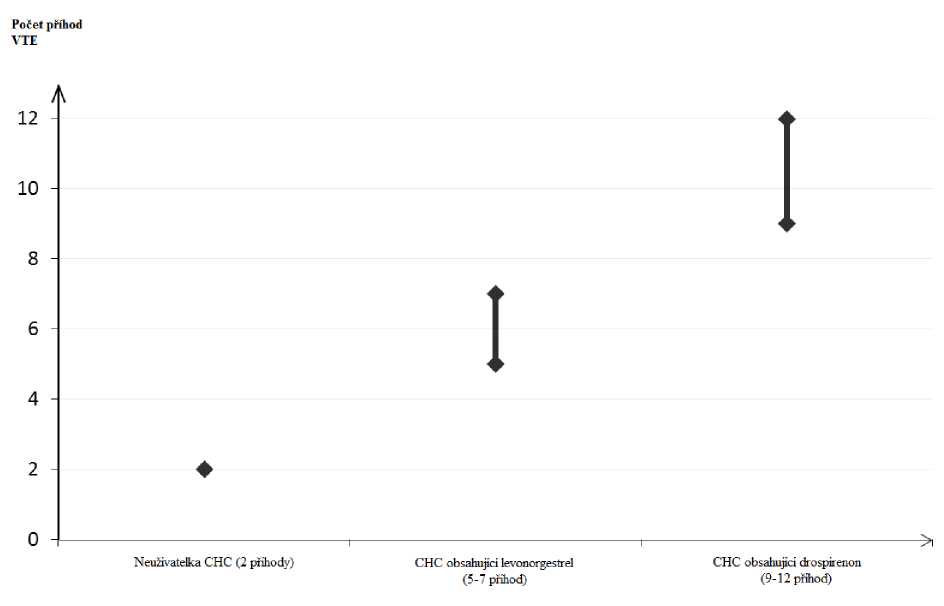
Extrémně vzácně byla hlášena trombóza u uživatelek CHC v dalších cévách, např. v jatemích, mesenterických, renálních nebo retinálních žilách a tepnách.
Rizikové faktory VTE
Riziko žilních tromboembolických komplikací u uživatelek CHC se může podstatně zvyšovat u ženy, která má další rizikové faktory, zvláště pokud je přítomno více rizikových faktorů (viz tabulka).
Přípravek Mylazelle je kontraindikován, pokud má žena více rizikových faktorů, které pro ni představují vysoké riziko žilní trombózy (viz bod 4.3). Pokud má žena více než jeden rizikový faktor, je možné, že zvýšení rizika je vyšší než součet jednotlivých faktorů - v tomto případě by mělo být zváženo její celkové riziko VTE. Pokud je poměr přínosů a rizik považován za negativní, neměla by být CHC předepisována (viz bod 4.3).
Tabulka: Rizikové faktory
|
Rizikový faktor |
Poznámka. |
|
Obezita (index tělesné hmotnosti nad 30 kg/m2) |
Při zvýšení BMI se významně zvyšuje riziko. Zvláště důležité je zvážit, zda jsou také přítomny další rizikové faktory. |
|
Prodloužená imobilizace, velký chirurgický zákrok, jakýkoli chirurgický zákrok na nohách a pánvi, neurochirurgický zákrok nebo větší trauma. Poznámka: dočasná imobilizace, včetně cestování letadlem > 4 hodiny může být také rizikovým faktorem VTE, zvláště u žen s dalšími rizikovými faktory |
V těchto situacích je doporučeno ukončit používání/užívání náplasti/pilulky/kroužku (v případě plánovaného chirurgického výkonu minimálně 4 týdny předem) a nezahajovat užívání/používání do dvou týdnů po kompletní remobilizaci. Měla by se použít další antikoncepční metoda pro zabránění nechtěnému těhotenství. Antitrombotická léčba by měla být zvážena, pokud přípravek Mylazelle nebyl předem vysazen. |
|
Pozitivní rodinná anamnéza (žilní tromboembolismus kdykoli u sourozence nebo rodiče, zvláště v relativně nízkém věku např. do 50 let věku). |
Pokud je suspektní hereditární predispozice, měla by být žena před rozhodnutím o používání jakékoli CHC odeslána k odborníkovi na konzultaci |
|
Další onemocnění souvisej ící s VTE |
Zhoubné onemocnění, systémový lupus erytematodes, hemolyticko-uremický syndrom, chronické zánětlivé onemocnění střev (Crohnova choroba nebo ulcerózní kolitida) a srpkovitá anémie |
|
Vyšší věk |
Zvláště nad 35 let |
Není žádná shoda o možné roli varixů a povrchové tromboflebitidy v nástupu nebo progresi žilní trombózy.
Zvýšené riziko tromboembolismu v těhotenství a zvláště během šestinedělí musí být zváženo (pro informaci o „Fertilita, těhotenství a kojení “ viz bod 4.6).
Příznaky VTE (hluboká žilní trombóza a plicní embolie)
V případě příznaků by mělo být ženě doporučeno, aby vyhledala naléhavou lékařskou péči a informovala lékaře, že užívá CHC.
Příznaky hluboké žilní trombózy (DVT) mohou zahrnovat:
- jednostranný otok nohy a/nebo chodidla nebo podél žíly v noze;
- bolest nebo citlivost v noze, která může být pociťována pouze vstoje nebo při chůzi;
- zvýšenou teplotu postižené nohy, zarudnutí nebo změnu barvy kůže nohy.
Příznaky plicní embolie (PE) mohou zahrnovat:
- náhlý nástup nevysvětlitelné dušnosti nebo rychlého dýchání;
- náhlý kašel, který může být spojený s hemoptýzou;
- ostrou bolest na hrudi;
- těžké točení hlavy nebo závrať způsobené světlem;
rychlý nebo nepravidelný srdeční tep.
Některé z těchto příznaků (např. „dušnost“, „kašel“) nejsou specifické a mohou být nesprávně interpretovány jako častější nebo méně závažné příhody (např. infekce dýchacího traktu).
Dalšími známkami cévní okluze mohou být: náhlá bolest, otok a světle modré zbarvení končetin. Pokud nastane okluze v oku, mohou se příznaky pohybovat od nebolestivého rozmazaného vidění, které může přejít do ztráty zraku. Někdy může nastat ztráta zraku téměř okamžitě.
Riziko arteriálního tromboembolismu (ATE)
Epidemiologické studie spojovaly používání CHC se zvýšeným rizikem arteriálního tromboembolismu (infarkt myokardu) nebo cerebrovaskulární příhody (např. tranzitorní ischemická ataka, cévní mozková příhoda). Arteriální tromboembolické příhody mohou být fatální.
Rizikové faktory ATE
Riziko arteriálních tromboembolických komplikací nebo cerebrovaskulární příhody u uživatelek CHC se zvyšuje u žen s rizikovými faktory (viz tabulka). Přípravek Mylazelle je kontraindikován, pokud má žena jeden závažný rizikový faktor nebo více rizikových faktorů ATE, které pro ni představují riziko arteriální trombózy (viz bod 4.3). Pokud má žena více než jeden rizikový faktor, je možné, že zvýšení rizika je vyšší než součet jednotlivých faktorů - v tomto případě by mělo být zváženo její celkové riziko. Pokud je poměr přínosů a rizik považován za negativní, neměla by být CHC předepisována (viz bod 4.3).
Tabulka: Rizikové faktory ATE
|
Rizikový faktor |
Poznámka |
|
Vyšší věk |
Zvláště nad 35 let |
|
Kouření |
Ženě by mělo být doporučeno, aby nekouřila, pokud chce používat CHC. Ženám ve věku nad 35 let, které dále kouří, by mělo být důrazně doporučeno, aby používaly jinou metodu antikoncepce. |
|
Hypertenze | |
|
Obezita (index tělesné hmotnosti nad 30 kg/m2) |
Při zvýšení BMI se významně zvyšuje riziko. Zvláště důležité u žen s dalšími rizikovými faktory |
|
Pozitivní rodinná anamnéza (arteriální tromboembolismus kdykoli u sourozence nebo rodiče, zvláště v relativně nízkém věku např. do 50 let věku). |
Pokud je suspektní hereditární predispozice, měla by být žena odeslána k odborníkovi na konzultaci před rozhodnutím o používání jakékoli CHC |
|
Migréna |
Zvýšení frekvence nebo závažnosti migrény během používání CHC (což může být prodromální známka cévní mozkové příhody) může být důvodem okamžitého ukončení léčby |
|
Další onemocnění souvisej ící s nežádoucími cévními příhodami |
Diabetes mellitus, hyperhomocysteinémie, chlopenní srdeční vada a fibrilace síní, dyslipoproteinémie a systémový lupus erytematodes. |
Příznaky ATE
V případě příznaků by mělo být ženě doporučeno, aby vyhledala naléhavou lékařskou péči a informovala lékaře, že užívá CHC.
Příznaky cévní mozkové příhody mohou zahrnovat:
- náhlou necitlivost nebo slabost obličeje, paže nebo nohy, zvláště na jedné straně těla;
- náhlé potíže s chůzí, závratě, ztrátu rovnováhy nebo koordinace;
- náhlou zmatenost, problémy s řečí nebo porozuměním;
- náhlé potíže se zrakem na jednom nebo obou očích;
- náhlou, závažnou nebo prodlouženou bolest hlavy neznámé příčiny;
- ztrátu vědomí nebo omdlení s nebo bez záchvatu.
Dočasné příznaky naznačuj í, že se jedná o tranzitorní ischemickou ataku (TIA).
Příznaky infarktu myokardu (IM) mohou zahrnovat:
- bolest, nepříjemný pocit, tlak, těžkost, pocit stlačení nebo plnosti na hrudi, v paži nebo pod hrudní kostí;
- nepříjemný pocit vyzařující do zad, čelisti, hrdla, paže, žaludku;
- pocit plnosti, poruchu trávení nebo dušení;
- pocení, nauzeu, zvracení nebo závratě;
- extrémní slabost, úzkost nebo dušnost;
- rychlý nebo nepravidelný srdeční tep.
Přítomnost jednoho závažného rizikového faktoru nebo několika rizikových faktorů pro venózní nebo arteriální onemocnění může také představovat kontraindikaci. V úvahu by se také měla vzít možnost antikoagulační léčby. Uživatelky COC by také měly být informovány o nutnosti kontaktovat lékaře v případě zjištění možných příznaků trombózy. V případě zjištění trombózy nebo podezření na ni, musí být užívání COC přerušeno. Musí být zajištěna adekvátní alternativní kontracepce vzhledem k teratogenicitě antikoagulační terapie (kumariny).
Nádory
V některých epidemiologických studiích bylo hlášeno zvýšené riziko karcinomu děložního hrdla při dlouhodobém užívání kombinovaných perorálních kontraceptiv (COC) (>5 let), ale stále pokračují spory o tom, do jaké míry lze tento výsledek vztahovat k dalším zjištěným vlivům týkajících se sexuálního chování a dalších faktorů jako například lidskému papilloma viru (HPV).
Meta-analýza z 54 epidemiologických studií hovoří o lehce zvýšeném relativním riziku (RR = 1,24) diagnózy karcinomu prsu u žen, které právě užívají COC. Toto zvýšené riziko postupně klesá během 10 let po ukončení užívání COC. Vzhledem k tomu, že karcinom prsu je vzácný u žen do 40 let, zvýšení počtu diagnostikovaných karcinomů prsu u současných a dřívějších uživatelek COC je malé ve vztahu k celkovému riziku karcinomu prsu. Tyto studie neposkytují důkaz kauzality. Příčinou pozorovaného zvýšení rizika karcinomu prsu u uživatelek COC může být časnější diagnóza, biologický účinek COC nebo kombinace obojího. Karcinom prsu diagnostikovaný u současných nebo dřívějších uživatelek bývá klinicky méně pokročilý než karcinom u žen, které COC nikdy neužívaly.
Ve vzácných případech byly u uživatelek COC hlášeny benigní jaterní tumory a ještě vzácněji maligní jaterní tumory. V ojedinělých případech vedly tyto tumory k život ohrožujícímu nitrobřišnímu krvácení. Obj eví-li se silná bolest v nadbřišku, zvětšení jater nebo známky nitrobřišního krvácení u ženy užívající COC, je třeba v diferenciální diagnóze vzít v úvahu možnost hepatálního tumoru.
Při užívání vyšších dávek COC (50 pg ethinylestradiolu) je riziko endometriálního a ovariálního tumoru redukováno. Není potvrzeno, zda toto platí i pro nižší dávky COC.
Ostatní stavy
Progestinová složka v přípravku Mylazelle je antagonistou aldosteronu s draslík šetřícími vlastnostmi. Ve většině případů se neočekává zvýšení hladiny draslíku. V klinické studii však u některých pacientek s mírnou nebo středně těžkou poruchou funkce ledvin a současným užíváním draslík šetřících léčivých přípravků došlo během užívání drospirenonu k mírnému, ale ne signifikantnímu zvýšení hladiny draslíku v séru. Proto se doporučuje kontrola sérového draslíku během prvního léčebného cyklu u pacientek s renální insuficiencí a s hladinami draslíku při horní hranici normy již před užíváním a zvláště pak při současném užívání draslík šetřících léčivých přípravků. Viz také bod 4.5.
U žen, které trpí hypertriglyceridemií, nebo které mají toto onemocnění v rodinné anamnéze, může být v průběhu užívání kombinovaných perorálních kontraceptiv zvýšené riziko pankreatitidy.
Přestože bylo u mnoha žen užívajících kombinovaná perorální kontraceptiva zaznamenáno lehké zvýšení krevního tlaku, klinicky významný vzestup je vzácný. Pouze v těchto vzácných případech je odůvodněno okamžité přerušení užívání COC. Pokud se při použití COC u již dříve existující hypertenze objeví konstantně zvýšené hodnoty nebo náhlý vzestup krevního tlaku, které neodpovídají na antihypertenzní léčbu, COC musí být vysazeno. Uzná-li lékař za vhodné, může být kombinované perorální kontraceptivum opět nasazeno, jestliže lze antihypertenzní terapií dosáhnout normálních hodnot krevního tlaku.
O zhoršení nebo prvním projevu následujících stavů se hovoří v souvislosti jak s těhotenstvím, tak s užíváním kombinovaných perorálních kontraceptiv, ale průkaz souvislosti s kombinovanými perorálními kontraceptivy je nepřesvědčivý: žloutenka a/nebo svědění související s cholestázou, žlučové kameny, porfyrie, systémový lupus erythematodes, hemolyticko-uremický syndrom, Sydenhamova chorea, herpes gestationis, ztráta sluchu způsobená otosklerózou.
U žen s vrozeným angioedémem mohou exogenní estrogeny indukovat nebo exacerbovat symptomy angioedému.
Přerušení užívání kombinovaných perorálních kontraceptiv (COC) může být nevyhnutelné při akutních nebo chronických poruchách jaterních funkcí na dobu, než se markery jaterních funkcí vrátí k normálním hodnotám. Přerušení užívání COC rovněž vyžaduje recidiva cholestatické žloutenky a/nebo s cholestázou souvisejícího pruritu, které se poprvé objevily v těhotenství nebo během dřívějšího užívání pohlavních steroidů.
Přestože COC mohou mít vliv na periferní inzulinovou resistenci a na glukosovou toleranci, neexistuje důkaz, že u diabetiček užívajících nízkodávkovaná COC (obsahujících < 0,05 mg ethinylestradiolu) je nutné změnit terapeutický režim pro diabetes. V každém případě však diabetičky užívající kombinovaná perorální kontraceptiva musí být pečlivě sledovány, zvláště na začátku jejich užívání.
V souvislosti s užíváním COC bylo hlášeno zhoršení endogenní deprese, epilepsie, Crohnovy choroby a ulcerózní kolitidy.
Někdy se může objevit chloasma a to zvláště u žen, které mají v anamnéze chloasma gravidarum. Ženy, které mají dispozici ke vzniku chloasmat, by se měly během užívání COC vyhnout slunění a expozici ultrafialovému záření.
Jedna tableta tohoto přípravku obsahuje 44 mg monohydrátu laktosy. Pacientky trpící vzácnými dědičnými problémy intolerancí galaktosy, hereditární deficiencí laktázy nebo při malabsorpci glukosy-galaktosy, které jsou na bezlaktosové dietě, by neměly tento přípravek užívat.
Lékařské vyšetření/konzultace
Před prvním užíváním nebo znovuzahájením léčby přípravkem Mylazelle by měla být získána kompletní anamnéza (včetně rodinné anamnézy) a musí být vyloučeno těhotenství. Měl by se změřit krevní tlak a mělo by být provedeno tělesné vyšetření při zvážení kontraindikací (viz bod 4.3) a varování (viz bod 4.4). Je důležité, aby byla žena upozorněna na informace o žilní a arteriální trombóze, včetně rizika přípravku Mylazelle v porovnání s dalšími typy CHC, na příznaky VTE a ATE, známé rizikové faktory a co by měla dělat v případě suspektní trombózy. Žena by také měla být informována, aby si pečlivě přečetla příbalovou informaci pro uživatele a aby dodržovala uvedené instrukce. Frekvence a povaha vyšetření by měly být založeny na stanovených postupech a upraveny podle individuálních potřeb ženy.
Ženy by měly být informovány, že perorální antikoncepce nechrání před HIV infekcí (AIDS) a dalšími sexuálně přenosnými chorobami.
Snížení účinnosti
Účinnost kombinovaných perorálních kontraceptiv může být snížena například při vynechání tablet (viz bod 4.2), v případě gastrointestinálních poruch (viz bod 4.2) nebo při současném užívání dalších léků (viz bod 4.5)
Snížení kontroly cyklu
Při užívání všech kombinovaných perorálních kontraceptiv (COC) se může objevit nepravidelné krvácení (špinění nebo intermenstruační krvácení) a to především během prvních měsíců užívání. Z toho důvodu má hledání příčiny nepravidelného krvácení smysl až po adaptačním intervalu přibližně tří cyklů.
Pokud nepravidelné krvácení pokračuje nebo se objeví po období pravidelných cyklů, pak je třeba uvážit možnost nehormonální příčiny a provést odpovídající diagnostické kroky k vyloučení malignity nebo těhotenství. Mohou zahrnovat i kyretáž.
U některých žen nemusí dojít během intervalu bez užívání tablet ke krvácení z vysazení. Je-li COC užíváno podle pokynů popsaných v bodě 4.2, je nepravděpodobné, že je žena těhotná. Pokud však COC nebylo užíváno před prvním vynechaným krvácením dle uvedených pokynů nebo nedošlo-li ke krvácení z vysazení dvakrát, je třeba před dalším užíváním COC vyloučit těhotenství.
4.5 Interakce s jinými léčivými přípravky a jiné formy interakce
Poznámka: aby byly zjištěny možné interakce, měly by být prověřeny údaje o preskripci současně užívaných léčivých přípravků.
• Vliv jiných léčivých přípravků na přípravek Mylazelle
Interakce mezi perorálními kontraceptivy a jinými léčivými přípravky mohou vést k intermenstruačnímu krvácení a/nebo k selhání kontracepce. V literatuře byly popsány následující interakce.
Jaterní metabolismus
Interakce se mohou objevit s léky, které indukují jaterní enzymy, což může mít za následek zvýšenou clearance pohlavních hormonů (jedná se např. o fenytoin, barbituráty, primidon, karbamazepin, rifampicin, bosentan a léky na HIV infekci (např. ritonavir, nevirapin) a zřejmě také oxkarbazepin, topiramát, felbamát, griseofulvin a přípravky obsahující třezalku tečkovanou (Hypericum perforatum). K maximální enzymatické indukci obvykle dochází přibližně za 10 dní, ale může přetrvávat až 4 týdny po ukončení léčby.
Interference s enterohepatální cirkulací
Selhání kontracepce bylo popsáno i při užívání antibiotik jako peniciliny a tetracykliny. Mechanismus tohoto účinku ještě nebyl zcela objasněn.
Postup
Ženy s krátkodobou léčbou některým přípravkem z výše uvedených skupin léků nebo jednotlivými léčivými látkami (léky indukujícími jaterní enzymy) kromě rifampicinu, by měly přechodně použít navíc k užívání COC ještě bariérovou metodu kontracepce po dobu léčby a ještě následujících 7 dní po jejím ukončení.
Ženy užívající rifampicin by měly používat navíc bariérovou metodu kontracepce po dobu léčby rifampicinem a ještě následujících 28 dnů po jejím ukončení.
Ženám, které dlouhodobě užívají léčivé látky indukující hepatální enzymy, se doporučuje jiná spolehlivá nehormonální metoda kontracepce.
Ženy léčené antibiotiky (s výjimkou rifampicinu, viz výše) by měly používat bariérovou metodu kontracepce ještě 7 dní po ukončení léčby.
Pokud současné užívání léčivého přípravku zasáhne do období ukončení užívání tablet COC ze stávajícího blistru, pak je třeba vynechat období bez užívání tablet a začít užívat ihned další blistr COC.
Hlavní metabolity drospirenonu v lidské plasmě jsou vytvářeny bez zapojení systému cytochromu P450. Je proto nepravděpodobné, že by inhibitory tohoto enzymového systému ovlivňovaly metabolismus drospirenonu.
• Vliv přípravku Mylazelle na jiné léčivé přípravky
Perorální kontraceptiva mohou ovlivnit metabolismus některých jiných léčivých látek. Mohou jejich plasmatické a tkáňové koncentrace buď zvyšovat (např. cyklosporinu) nebo snižovat (např. lamotriginu).
Na základě in vitro inhibičních studií a studií interakcí in vivo na dobrovolnících - ženách, které užívaly omeprazol, simvastatin a midazolam jako substrát, se ukázalo, že je interakce drospirenonu v dávce 3 mg s metabolismem jiných léčivých látek nepravděpodobná.
• Jiné interakce
U pacientek bez renální nedostatečnosti nemělo současné užívání drospirenonu a ACE inhibitorů nebo nesteroidních protizánětlivých léků (NSAID) významný vliv na hladinu sérového draslíku. Nicméně současné užívání přípravku Mylazelle s antagonisty aldosteronu nebo s draslík šetřícími diuretiky nebylo studováno. V tomto případě má být během prvního léčebného cyklu provedeno vyšetření sérového draslíku. Viz také bod 4.4.
Laboratorní vyšetření
Užívání kontracepčních steroidů může ovlivnit výsledky některých laboratorních testů, včetně biochemických parametrů jaterních, thyreoidálních, adrenálních a renálních funkcí, plasmatických hladin proteinů (vazebných) např. kortikosteroidy vážící globulin a lipid/lipoproteinové frakce, parametrů metabolismu uhlovodanů a parametrů koagulace a fibrinolýzy. Změny však obvykle zůstávají v rozmezí normálních laboratorních hodnot. Drospirenon způsobuje svojí mírnou antimineralokortikoidní aktivitou zvýšení plasmatické aktivity reninu a plasmatického aldosteronu.
4.6 Fertilita, těhotenství a kojení Těhotenství
Přípravek Mylazelle není indikován během těhotenství.
Pokud během užívání přípravku Mylazelle dojde k těhotenství, další užívání musí být okamžitě ukončeno. Rozsáhlé epidemiologické studie však nezaznamenaly zvýšené riziko vrozených vad u dětí narozených ženám užívajícím kombinovaná perorální kontraceptiva (COC) před otěhotněním, ani teratogenní vliv COC neúmyslně užívaných v těhotenství.
Studie na zvířatech ukázaly nežádoucí účinky během těhotenství a kojení (viz bod 5.3). Na základě těchto údajů získaných na zvířatech nelze vyloučit nežádoucí hormonální působení léčivých látek. Všeobecné zkušenosti s užíváním COC během těhotenství však neprokázaly žádný konkrétní nežádoucí účinek u člověka.
Údaje týkající se užívání kombinace drospirenon/ethinylestradiol v těhotenství jsou příliš omezené, než aby bylo možno udělat závěry týkající se negativního vlivu přípravku Mylazelle na těhotenství, zdraví plodu nebo novorozence. Relevantní epidemiologické údaje ještě nejsou dostupné.
Zvýšené riziko VTE během poporodního období je třeba brát v úvahu při znovuzahájení užívání přípravku Mylazelle (viz bod 4.2 a 4.4).
Kojení
Kojení může být ovlivněno COC, která mohou snižovat množství a měnit složení mateřského mléka. Z toho důvodu se užívání COC obecně nedoporučuje, dokud matka dítě zcela neodstaví. Malá množství kontracepčních steroidů a/nebo jejich metabolitů mohou být vylučována do mléka během jejich užívání. Tato množství mohou mít vliv na dítě.
4.7 Účinky na schopnost řídit a obsluhovat stroje
Studie hodnotící účinky na schopnost řídit nebo obsluhovat stroje nebyly provedeny. Nebyly pozorovány žádné účinky na schopnost řídit nebo obsluhovat stroje u uživatelek COC.
4.8 Nežádoucí účinky
Závažné nežádoucí účinky při užívání COC viz bod 4.4.
Během užívání přípravku Mylazelle byly hlášeny následující nežádoucí účinky:
Níže uvedená tabulka udává nežádoucí účinky podle tříd orgánových systémů podle databáze MedDRA (MedDRA SOCs). Frekvence jsou založené na údajích z klinického hodnocení.
|
Třída orgánových systémů |
Frekvence výskytu nežádoucích účinků | |||
|
Časté |
Méně časté |
Vzácné | ||
|
>1/100 až <1/10 |
>1/1 000 až <1/100 |
>10 000 až <1/1000 | ||
|
Infekce a infestace |
Kandidóza Herpes simplex | |||
|
Poruchy imunitního systému |
Alergické reakce | |||
|
Poruchy metabolismu a výživy |
Zvýšená chuť k jídlu | |||
|
Psychiatrické poruchy |
Psychická labilita |
Somnolence | ||
|
Poruchy nervového systému |
Bolesti hlavy |
Závratě Parestézie | ||
|
Poruchy ucha a labyrintu |
Hypakuse | |||
|
Poruchy oka |
Poruchy zraku | |||
|
Srdeční poruchy |
Extrasystola | |||
|
Cévní poruchy |
Pulmonární embolie Hypertenze Hypotenze Migréna Křečové žíly |
Thromboembolismus (VTE a ATE) | ||
|
Respirační, hrudní a mediastinální poruchy |
Faryngitida | |||
|
Gastrointestinál ní poruchy |
Bolesti břicha |
Gastroenteritida Zácpa Gastrointestinální poruchy | |
|
Poruchy kůže a podkožní tkáně |
Akne |
Angioedem Alopecie Ekzem Pruritus Vyrážka Suchá kůže Seborea Kožní poruchy |
Erythema nodosum Erythema multiforme |
|
Poruchy svalové a kosterní soustavy a pojivové tkáně |
Bolest v zádech Bolest v končetinách Svalové křeče | ||
|
Poruchy ledvin a močových cest |
Cystitida | ||
|
Poruchy reprodukčního systému a prsu |
Bolest prsou Zvětšení prsů Citlivost prsů Dysmenorea Metroragie |
Neoplasma prsů Fibrocystické onemocnění prsu Galaktorea Ovariální cysty Návaly horka Menstruační poruchy Amenorea Menoragie Vaginální kandidóza Vaginitida Výtok z genitálu Vulvovaginální poruchy Suchost pochvy Pánevní bolesti Suspektní nález ve stěru Pap Snížení libida | |
|
Celkové poruchy a reakce v místě aplikace |
Edem Astenie Bolest Nadměrná žízeň Zvýšené pocení | ||
|
Vyšetření |
Zvýšení tělesné hmotnosti |
Snížení tělesné hmotnosti |
Popis vybraných nežádoucích účinků
Následující závažné nežádoucí účinky byly hlášeny u žen užívajících COC, které jsou podrobněji uvedeny v bodě 4.4 Zvláštní upozornění a opatření pro použití:
- u žen užívajících CHC bylo pozorováno zvýšené riziko arteriálních a žilních trombotických a tromboembolických příhod, včetně infarktu myokardu, cévní mozkové příhody, tranzitorních ischemických atak, žilní trombózy a plicní embolie a je podrobněji popsáno v bodě 4.4.;
- hypertenze;
- tumory jater;
- výskyt nebo zhoršování stavů, kde spojitost s COC není jasná: Crohnova choroba, ulcerózní kolitida, epilepsie, děložní myom, porfyrie, systémový lupus erythematodes, herpes gestationis, Sydenhamova chorea, hemolyticko-uremický syndrom, cholestatická žloutenka;
- chloasma;
- akutní nebo chronické poruchy funkce jater si mohou vyžádat přerušení užívání COC, dokud se hodnoty ukazatelů jaterní funkce nevrátí do normálních hodnot.
- u žen s vrozeným angioedémem mohou exogenní estrogeny indukovat nebo exacerbovat symptomy angioedému.
U uživatelek perorální kontracepce je lehce zvýšena frekvence rakoviny prsu. Protože rakovina prsu je vzácná u žen pod 40 let věku, počet případů navíc je malý ve vztahu k celkovému riziku rakoviny prsu. Kauzální vztah ke kombinovaným perorálním kontraceptivům není znám. Další informace viz body 4.3 a 4.4.
Hlášení podezření na nežádoucí účinky
Hlášení podezření na nežádoucí účinky po registraci léčivého přípravku je důležité. Umožňuje to pokračovat ve sledování poměru přínosů a rizik léčivého přípravku. Žádáme zdravotnické pracovníky, aby hlásili podezření na nežádoucí účinky na adresu:
Státní ústav pro kontrolu léčiv Šrobárova 48 100 41 Praha 10
Webové stránky: http://www.sukl.cz/nahlasit-nezadouci-ucinek
4.9 Předávkování
S předávkováním přípravkem Mylazelle nejsou dosud žádné zkušenosti. Na základě zkušeností s ostatními perorálními kombinovanými kontraceptivy by se při předávkování kombinovanou perorální antikoncepcí mohly vyskytnout tyto příznaky: nauzea, zvracení a u mladých dívek slabé vaginální krvácení. Neexistují žádná antidota a další léčba by měla být symptomatická.
5. FARMAKOLOGICKÉ VLASTNOSTI
5.1 Farmakodynamické vlastnosti
Farmakoterapeutická skupina (ATC): progestogeny a estrogeny, fixní kombinace ATC kód: G03AA12
Pearl index pro selhání metody: 0,11 (horní hranice oboustranného 95% intervalu spolehlivosti: 0,60). Celkový Pearl Index (selhání metody + selhání pacientky): 0,31 (horní hranice oboustranného 95% intervalu spolehlivosti: 0,91).
Kontracepční účinek přípravku Mylazelle je založen na spolupůsobení různých faktorů. Nejdůležitější z nich je inhibice ovulace a změny endometria.
Mylazelle je kombinované perorální kontraceptivum obsahující ethinylestradiol a progestagen drospirenon. V terapeutických dávkách má drospirenon také antiandrogenní a mírné antimineralokortikoidní vlastnosti. Nemá estrogenní, glukokortikoidní ani antiglukokortikoidní aktivitu. Toto dává drospirenonu farmakologický profil výrazně se podobající přirozenému hormonu progesteronu.
Z klinických studií vyplynulo, že slabé antimineralokortikoidní vlastnosti přípravku Mylazelle mají za následek jeho mírný antimineralokortikoidní účinek.
5.2 Farmakokinetické vlastnosti Drospirenon
Absorpce
Perorálně podaný drospirenon je rychle a téměř úplně absorbován. Maximální koncentrace léčivé látky v séru - asi 38 ng/ml - je dosaženo přibližně za 1 - 2 hodiny po jednorázovém podání. Biologická dostupnost je 76 - 85 %. Na biologickou dostupnost drospirenonu nemá současné požití potravy žádný vliv.
Distribuce
Po perorálním podání klesá sérová hladina drospirenonu s terminálním poločasem 31 hodin. Drospirenon je vázán na sérový albumin, není vázán na pohlavní hormony vážící globulin (SHBG) ani na kortikosteroidy vážící globulin (CBG). Jen 3 - 5 % celkové sérové koncentrace léčivé látky je přítomno ve formě volného steroidu. Ethinylestradiolem indukované zvýšení SHBG neovlivňuje vazbu drospirenonu na sérové proteiny. Průměrný distribuční objem drospirenonu je 3,7 ± 1,2 l/kg.
Biotransformace
Drospirenon je po perorálním podání rozsáhle metabolizován. Nejdůležitějšími metabolity v plasmě jsou kyselá forma drospirenonu vzniklá otevřením laktonového kruhu a 4,5-dihydro-drospirenon-3-sulfát, oba vznikají bez účasti systému P450. Drospirenon je in vitro z malé části metabolizován cytochromem P450 3A4 a prokázal schopnost inhibovat tento enzym a dále cytochrom P450 1A1, cytochrom P450 2C9 a cytochrom P450 2C19.
Eliminace
Rychlost metabolické clearance drospirenonu ze séra je 1,5 ± 0,2 ml/min/kg. Drospirenon je vylučován pouze ve stopovém množství v nezměněné formě. Jeho metabolity jsou vylučovány stolicí a močí v poměru 1,2 až 1,4. Poločas vylučování metabolitů močí a stolicí je asi 40 hodin.
Rovnovážný stav
Během léčebného cyklu je maximální koncentrace drospirenonu v rovnovážném stavu okolo 70 ng/ml dosaženo přibližně po 8 dnech léčby. Hladiny drospirenonu se kumulují přibližně 3násobně v důsledku poměru terminálního poločasu a dávkovacího intervalu.
Zvláštní skupiny pacientů
Vliv poruchy funkce ledvin
Sérové hladiny drospirenonu v rovnovážném stavu u žen s lehkou poruchou ledvin (clearance creatininu CLcr, 50-80 ml/min) byly srovnatelné s ženami, jejichž funkce ledvin byla normální. U žen se středně těžkou poruchou funkce ledvin (Clcr 30-50 ml/min) byly sérové hladiny drospirenonu v průměru
o 37 % vyšší ve srovnání s ženami s normální funkcí ledvin. Léčba drospirenonem u žen s lehkou až středně těžkou poruchou funkce ledvin byla také dobře tolerována. Léčba drospirenonem nevykazovala žádný klinicky významný účinek na koncentrace draslíku v séru.
Vliv poruchy funkce jater
U dobrovolnic se středně těžkou poruchou funkce jater byl ve studii hodnotící podání jednotlivé dávky pozorován 50% pokles perorální clearance (CL/F) ve srovnání s ženami s normální funkcí jater. Pozorovaný pokles clearance drospirenonu u dobrovolnic se středně těžkou poruchou jater ve srovnání se zdravými se neprojevil jako patrný rozdíl koncentrací draslíku v séru u těchto dvou skupin dobrovolnic. Dokonce ani za přítomnosti diabetes a konkomitantní léčby spironolaktonem (dvou faktorů, které predisponují pacienta k hyperkalemii), nebyl pozorován vzestup draslíku nad hranici rozmezí normálních hodnot. Závěrem lze říci, že u pacientek s lehkou nebo středně těžkou poruchou funkce jater (Child-Pugh B) je drospirenon dobře tolerován.
Etnické skupiny
Nebyly pozorovány žádné klinicky významné rozdíly farmakokinetiky drospirenonu nebo ethinylestradiolu mezi japonskými a kavkazskými ženami.
Ethinylestradiol
Absorpce
Perorálně podaný ethinylestradiol je rychle a kompletně absorbován. Nejvyšší sérové koncentrace okolo 33 pg/ml je dosaženo po jednorázové perorální dávce během 1 - 2 hodin. Absolutní biologická dostupnost je přibližně 60 % následkem presystémové konjugace a first-pass metabolismu. Současné požití stravy snížilo biologickou dostupnost ethinylestradiolu asi u 25 % sledovaných subjektů, zatímco u ostatních nebyly pozorovány žádné změny.
Distribuce
Sérové koncentrace ethinylestradiolu klesají ve dvou fázích, konečná dispoziční fáze je charakterizována poločasem přibližně 24 hodin. Ethinylestradiol je vysoce, ale nespecificky vázán na sérový albumin (přibližně 98,5 %) a indukuje vzestup sérové koncentrace SHBG a kortikoidů vážících globulin (CBG). Distribuční objem je uváděn kolem 5 l/kg.
Biotransformace
Ethinylestradiol podléhá presystémové konjugaci jak ve stěně tenkého střeva, tak v játrech. Ethinylestradiol je primárně metabolizován aromatickou hydroxylací, vzniká však velké množství různých hydroxylovaných a methylovaných metabolitů, které jsou přítomny jako volné metabolity nebo jako konjugáty s glukuronidy a sulfáty. Metabolická clearance ethinylestradiolu je uváděna kolem 5 ml/min/kg.
Eliminace
Ethinylestradiol není ve významném množství vylučován v nezměněné formě. Metabolity ethinylestradiolu jsou vylučovány močí a žlučí v poměru 4 : 6. Poločas exkrece metabolitů je asi 1 den.
Rovnovážný stav
Rovnovážného stavu je dosaženo během druhé poloviny léčebného cyklu a sérové hladiny ethinylestradiolu se kumulují přibližně 2,0- až 2,3násobně.
5.3 Předklinické údaje vztahující se k bezpečnosti
U laboratorních zvířat byly účinky drospirenonu a ethinylestradiolu omezeny na ty, které jsou spojeny s jejich známým farmakologickým působením. Zejména studie reprodukční toxicity odhalily u zvířat embryotoxické a fetotoxické účinky, které jsou považovány za druhově specifické. Při expozici v dávkách vyšších, než jaké jsou přijímány u uživatelek přípravku Mylazelle, byly pozorovány účinky na diferenciaci pohlaví u plodů potkanů, ale nikoli u plodů opic.
6. FARMACEUTICKÉ ÚDAJE
6.1 Seznam pomocných látek
Jádro tablety:
Monohydrát laktosy Předbobtnalý kukuřičný škrob Povidon (E1201)
Sodná sůl kroskarmelosy Polysorbát 80 (E433)
Magnesium- stearát (E470b)
Potahová vrstva tablety:
Polyvinylalkohol Oxid titaničitý (E171)
Makrogol Mastek (E553b)
Žlutý oxid železitý (E172)
Červený oxid železitý (E172)
Černý oxid železitý (E172)
6.2 Inkompatibility
Neuplatňuje se.
6.3 Doba použitelnosti
3 roky.
6.4 Zvláštní opatření pro uchovávání
Uchovávejte při teplotě do 30 °C.
6.5 Druh obalu a obsah balení
Průhledný až mírně neprůhledný PVC/PVdC-Al blistr.
Velikost balení:
1 x 21 potahovaných tablet
2 x 21 potahovaných tablet
3 x 21 potahovaných tablet 6 x 21 potahovaných tablet 13 x 21 potahovaných tablet
Na trhu nemusí být všechny velikosti balení.
6.6 Zvláštní opatření pro likvidaci přípravku a pro zacházení s ním
Žádné zvláštní požadavky.
7. DRŽITEL ROZHODNUTÍ O REGISTRACI
Generics [UK] Limited
Station Close, Potters Bar, Hertfordshire, EN6 1TL Velká Británie
8. REGISTRAČNÍ ČÍSLO(A)
17/436/13-C
9. DATUM PRVNÍ REGISTRACE/PRODLOUŽENÍ REGISTRACE
13.11.2013
10. DATUM REVIZE TEXTU
30.5.2014
20