Sprycel 50 Mg
SOUHRN ÚDAJŮ O PŘÍPRAVKU
PŘÍLOHA I
SPRY CEL 20 mg potahované tablety SPRYCEL 50 mg potahované tablety SPRYCEL 70 mg potahované tablety SPRYCEL 80 mg potahované tablety SPRYCEL 100 mg potahované tablety SPRYCEL 140 mg potahované tablety
2. KVALITATIVNÍ A KVANTITATIVNÍ SLOŽENÍ
SPRYCEL 20 mg potahované tablety
Jedna potahovaná tableta obsahuje dasatinibum 20 mg (jako monohydrát).
Pomocná látka se známým účinkemJedna potahovaná tableta obsahuje 27 mg monohydrátu laktosy. SPRYCEL 50 mg potahované tablety
Jedna potahovaná tableta obsahuje dasatinibum 50 mg (jako monohydrát).
Pomocná látka se známým účinkem
Jedna potahovaná tableta obsahuje 67,5 mg monohydrátu laktosy.
SPRYCEL 70 mg potahované tablety
Jedna potahovaná tableta obsahuje dasatinibum 70 mg (jako monohydrát).
Pomocná látka se známým účinkem
Jedna potahovaná tableta obsahuje 94,5 mg monohydrátu laktosy.
SPRYCEL 80 mg potahované tablety
Jedna potahovaná tableta obsahuje dasatinibum 80 mg (jako monohydrát).
Pomocná látká se známým účinkem
Jedna potahovaná tableta obsahuje 108 mg monohydrátu laktosy.
SPRYCEL 100 mg potahované tablety
Jedna potahovaná tableta obsahuje dasatinibum 100 mg (jako monohydrát).
Pomocná látká se známým účinkem
Jedna potahovaná tableta obsahuje 135,0 mg monohydrátu laktosy.
SPRYCEL 140 mg potahované tablety
Jedna potahovaná tableta obsahuje dasatinibum 140 mg (jako monohydrát).
Pomocná látká se známým účinkem
Jedna potahovaná tableta obsahuje 189 mg monohydrátu laktosy.
Úplný seznam pomocných látek viz bod 6.1.
3. LÉKOVÁ FORMA
Potahovaná tableta (tableta).
SPRYCEL 20 mg potahované tablety
Bílá až bělavá, bikonvexní, kulatá potahovaná tableta s textem „BMS“ vyraženým na jedné straně a "527" na druhé straně.
SPRYCEL 50 mg potahované tablety
Bílá až bělavá, bikonvexní, oválná potahovaná tableta s textem „BMS“ vyraženým na jedné straně a "528" na druhé straně.
SPRYCEL 70 mg potahované tablety
Bílá až bělavá, bikonvexní, kulatá potahovaná tableta s textem „BMS“ vyraženým na jedné straně a "524" na druhé straně.
SPRYCEL 80 mg potahované tablety
Bílá až bělavá, bikonvexní, trojúhelníková potahovaná tableta s textem „BMS 80“ vyraženým na jedné straně a "855" na druhé straně.
SPRYCEL 100 mg potahované tablety
Bílá až bělavá, bikonvexní, oválná potahovaná tableta s textem „BMS 100“ vyraženým na jedné straně a "852" na druhé straně.
SPRYCEL 140 mg potahované tablety
Bílá až bělavá, bikonvexní, kulatá potahovaná tableta s textem „BMS 140“ vyraženým na jedné straně a "857" na druhé straně.
4. KLINICKÉ ÚDAJE
4.1 Terapeutické indikace
SPRYCEL je indikován k léčbě dospělých pacientů s:
■ nově diagnostikovanou Philadelphia chromozom pozitivní (Ph+) chronickou myelogenní leukémií (CML) v chronické fázi.
■ chronickou, akcelerovanou nebo blastickou fází CML s rezistencí či intolerancí k předchozí léčbě včetně imatinibu- mesylátu.
■ Ph+ akutní lymfoblastickou leukémií (ALL) a s lymfoidní blastickou CML s rezistencí či intolerancí k předchozí léčbě.
4.2 Dávkování a způsob podání
Léčbu by měl zahájit lékař se zkušenostmi v diagnostice a léčbě pacientů s leukémií.
Dávkování
Doporučená zahajovací dávka pro léčbu chronické fáze CML je 100 mg dasatinibu jednou denně.
Doporučená zahajovací dávka pro léčbu akcelerované, myeloidní nebo lymfoidní blastické fáze (pokročilé stadium) CML nebo Ph+ ALL je 140 mg jednou denně (viz bod 4.4).
Délka léčby
V klinických studiích léčba přípravkem SPRYCEL trvala do doby progrese nemoci nebo do doby, kdy ji pacient přestal tolerovat. Vliv ukončení léčby na dlouhodobý výsledek onemocnění po dosažení cytogenetické nebo molekulární odpovědi [včetně kompletní cytogenetické odpovědi (CCyR), velké molekulární odpovědi (MMR) a MR4.5] nebyl zkoumán.
Aby se dosáhlo doporučené dávky, je SPRYCEL dostupný jako potahované tablety o síle 20 mg,
50 mg, 70 mg, 80 mg, 100 mg a 140 mg. Zvýšení či snížení dávky je doporučeno na základě odpovědi pacienta na léčbu a její snášenlivosti.
Zvyšování dávky
V klinických studiích u dospělých pacientů s CML a Ph+ ALL bylo umožněno zvýšení dávky na 140 mg jednou denně (u chronické fáze CML) nebo 180 mg jednou denně (v případě pokročilého stadia CML nebo u Ph+ ALL) u těch pacientů, u nichž nebyla dosažena hematologická nebo cytogenetická odpověď při podávání doporučené počáteční dávky.
Úprava dávkování _při nežádoucích účincích
Myelosuprese
V klinických studiích byla myelosuprese léčena přerušením medikace, snížením dávky nebo vysazením zkoušené léčby. Podle potřeby byla použita transfuze krevních destiček a červených krvinek. U pacientů s rezistentní myelosupresí byl použit hematopoetický růstový faktor. Pokyny pro úpravu dávkování jsou uvedeny v tabulce č. 1.
Tabulka č. 1: Úprava dávkování při neutropenii a trombocytopenii
|
Chronická fáze CML (zahajovací dávka 100 mg jednou denně) |
ANC < 0,5 x 109/l a/nebo trombocyty < 50 x 109/l |
1 Přerušte léčbu, dokud ANC > 1,0 x 109/l a krevní destičky > 50 x 109/l. 2 Obnovte léčbu původní zahajovací dávkou. 3 Jestliže je počet trombocytů < 25 x 109/l a/nebo se opět objeví ANC < 0,5 x 109/l po dobu > 7 dnů, zopakujte krok 1 a obnovte léčbu sníženou dávkou 80 mg jednou denně v druhé epizodě. Ve třetí epizodě dále snižte dávku na 50 mg jednou denně (u nově diagnostikovaných pacientů) nebo ji přerušte (u pacientů s rezistencí či intolerancí k předchozí léčbě, včetně imatinibu). |
|
Akcelerovaná a blastická fáze CML a Ph+ ALL (zahajovací dávka 140 mg jednou denně) |
ANC < 0,5 x 109/l a/nebo trombocyty < 10 x 109/l |
1 Zkontrolujte, zda cytopenie souvisí s leukémií (aspirace nebo biopsie kostní dřeně). 2 Jestliže cytopenie nesouvisí s leukémií, přerušte léčbu, dokud ANC > 1,0 x 109/l a trombocyty > 20 x 109/l, a poté obnovte léčbu původní zahajovací dávkou. 3 Jestliže se opět objeví cytopenie, zopakujte krok 1 a obnovte léčbu sníženou dávkou 100 mg jednou denně (druhá epizoda) nebo 80 mg jednou denně (třetí epizoda). 4 Pokud cytopenie souvisí s leukémií, zvažte zvýšení dávky na 180 mg jednou denně. |
ANC: absolutní počet neutrofilů
Ne-hematologické nežádoucí účinky
Jestliže se při podávání dasatinibu vyvinou středně závažné ne-hematologické nežádoucí účinky stupně 2, má se do jejich zvládnutí nebo k návratu do výchozího stavu léčba přerušit. Pokud jde o první výskyt, má se pokračovat ve stejné dávce, pokud jde o opakující se nežádoucí účinky, má se dávka snížit. Jestliže se při podávání dasatinibu vyvinou závažné ne-hematologické nežádoucí účinky stupně 3 nebo 4, musí být do jejich zvládnutí léčba přerušena. Poté může být podle potřeby obnovena léčba sníženou dávkou v závislosti na závažnosti původního nežádoucího účinku. U pacientů s chronickou fází CML, kteří dostávali 100 mg jednou denně, se doporučuje snížení dávky na 80 mg jednou denně, dále pokud je to nutné, snížení z 80 mg na 50 mg jednou denně. U pacientů s pokročilou fází CML nebo Ph+ ALL, kteří dostávali dávku 140 mg jednou denně, se doporučuje snížení dávky na 100 mg jednou denně, dále pokud je to nutné, snížení ze 100 mg na 50 mg jednou denně.
Pleurální výpotek
Jestliže je diagnostikován pleurální výpotek, má seléčba dasatinibem přerušit, dokud nedojde k vymizení příznaků nebo se stav pacienta nevrátí do výchozího stavu. Jestliže se epizoda nezlepší přibližně během jednoho týdne, má se zvážit možnost nasazení diuretik, kortikosteroidů nebo obou skupin současně (viz body 4.4 a 4.8). Po vyřešení první příhody se má pokračovat v podávání stejné dávky dasatinibu. Po vyřešení opakované příhody se má pokračovat v podávání dávky snížené o jeden stupeň. Po vyřešení závažné příhody (stupeň 3 nebo 4) může být léčba obnovena ve snížené dávce odpovídající závažnosti nežádoucího účinku.
Pediatrická _ populace
Bezpečnost a účinnost SPRYCEL u dětí a dospívajících do 18 let nebyla dosud stanovena. Nejsou dostupné žádné údaje (viz bod 5.1).
Starší pacienti
U těchto pacientů nebyly pozorovány žádné klinicky relevantní farmakokinetické rozdíly v závislosti na věku. U starších pacientů není třeba doporučovat snížení dávky.
Porucha funkce jater
Pacienti s mírnou, středně težkou nebo těžkou poruchou funkce jater mohou dostávat doporučenou zahajovací dávku. Nicméně, u pacientů s poruchou funkce jater je třeba SPRYCEL používat s opatrností (viz body 4.4 a 5.2).
Porucha _ funkce ledvin
Nebyly prováděny žádné klinické studie s přípravkem SPRYCEL u pacientů se sníženou funkcí ledvin (ze studie u pacientů s nově diagnostikovanou chronickou fází CML byli vyloučeni pacienti se sérovou koncentrací kreatininu > 3krát vyšší, než je horní hranice normy a z klinických studií u pacientů s chronickou fází CML s rezistencí či intolerancí na předchozí léčbu s imatinibem byli vyloučeni pacienti se sérovou koncentrací kreatininu > 1,5krát vyšší, než je horní hranice normy). Jelikož renální clearance dasatinibu a jeho metabolitů je < 4 %, neočekává se u pacientů s renální insuficiencí pokles celkové tělesné clearance.
Způsob podání
SPRYCEL se musí podávat perorálně.
Potahované tablety se nesmí drtit nebo krájet, aby se minimalizovalo riziko dermální expozice, tablety se musí polykat celé. Mohou být podávány s jídlem nebo bez jídla a mají se užívat pravidelně buď ráno nebo večer.
4.3 Kontraindikace
Hypersenzitivita na léčivou látku nebo na kteroukoli pomocnou látku tohoto přípravku uvedenou v bodě 6.1.
4.4 Zvláštní upozornění a opatření pro použití
Klinicky relevantní interakce
Dasatinib je substrát a inhibitor cytochromu P450 (CYP) 3A4. Proto existuje možnost interakce s jinými současně podávanými léčivými přípravky, které se metabolizují primárně enzymem CYP3A4 nebo jeho účinek modulují (viz bod 4.5).
Souběžné užívání dasatinibu a léčivých přípravků nebo látek, které silně inhibují enzym CYP3A4 (např. ketokonazol, itrakonazol, erythromycin, klarithromycin, ritonavir, telithromycin, grapefruitový džus), může zvýšit expozici dasatinibu. Proto se u pacientů léčených dasatinibem nedoporučuje souběžné podávání silných inhibitorů CYP3A4 (viz bod 4.5).
Souběžné užívání dasatinibu a léčivých přípravků, které indukují enzym CYP3A4 (např. dexamethason, fenytoin, karbamazepin, rifampicin, fenobarbital nebo rostlinné přípravky obsahující Hypericum perforatum neboli třezalku tečkovanou), může výrazně snížit expozici dasatinibu a potenciálně zvýšit riziko selhání léčby. Proto je třeba u pacientů léčených dasatinibem volit při současném podávání alternativní léčivé přípravky s nižším potenciálem indukce CYP3A4 (viz bod 4.5).
Souběžné užívání dasatinibu a substrátu CYP3A4 může zvýšit expozici substrátu CYP3A4. Proto je nutná opatrnost, pokud se dasatinib podává současně se substráty CYP3A4 s nízkým terapeutickým indexem, jako je astemizol, terfenadin, cisaprid, pimozid, chinidin, bepridil nebo ergotové alkaloidy (ergotamin, dihydroergotamin) (viz bod 4.5).
Souběžné užívání dasatinibu a antagonisty histaminu-2 (H2) (např. famotidin), inhibitoru protonové pumpy (např. omeprazol) nebo hydroxidu hlinitého/hydroxidu hořečnatého může snížit expozici dasatinibu. Proto se nedoporučuje podávat antagonisty H2 a inhibitory protonové pumpy a přípravky obsahující hydroxid hlinitý/hydroxid hořečnatý se musí podat do 2 hodin před nebo 2 hodiny po podání dasatinibu (viz bod 4.5).
Zvláštní populace
Dle zjistění farmakokinetické studie jednorázového podávání mohou pacienti s mírnou, středně těžkou nebo těžkou poruchou funkce jater dostávat doporučenou zahajovací dávku (viz body 4.2 a 5.2). Kvůli omezením této klinické studie se při podávání dasatinibu pacientům s poruchou funkce jater doporučuje opatrnost (viz bod 4.2).
Důležité nežádoucí reakce
Myelosuprese
Léčba dasatinibem je spojena s anemií, neutropenií a trombocytopenií. Jejich výskyt je časnější a častější u pacientů v pokročilé fázi CML nebo pacientů s Ph+ ALL než u pacientů v chronické fázi CML. Po dobu prvních dvou měsíců je třeba provádět každý týden kompletní krevní obraz u pacientů s pokročilou fází CML nebo Ph+ ALL, a poté jednou měsíčně nebo je-li to klinicky indikováno. U pacientů s chronickou fází CML je třeba provádět kompletní krevní obraz každý druhý týden po dobu 12 týdnů, poté každý 3. měsíc nebo je-li to klinicky indikováno. Myelosuprese je v zásadě reverzibilní a obvykle odezní po dočasném vysazení dasatinibu nebo po snížení dávky (viz body 4.2 a 4.8).
Krvácení
U pacientů s chronickou fází CML (n=548) se vyskytlo krvácení stupně 3 nebo 4 u 5 pacientů (1 %) léčených dasatinibem. V klinických studiích u pacientů s pokročilou fází CML, kteří byli léčeni doporučenou dávkou přípravku SPRYCEL (n=304), se těžké krvácení do centrální nervové soustavy (CNS) vyskytlo u 1 % pacientů. Jeden případ skončil fatálně a byl spojen s trombocytopenií stupně 4 dle kriterií CTC (Common Toxicity Criteria). Gastrointestinální krvácení stupně 3 nebo 4 se vyskytlo u 6 % pacientů s pokročilou fází CML a obvykle vyžadovalo vysazení léčby a transfuze. Další typy krvácení stupně 3 nebo 4 se vyskytly u 2 % pacientů s pokročilou fází CML. Většina krvácivých nežádoucích účinků byla u těchto pacientů typicky spojena s trombocytopenií stupně 3 nebo 4 (viz bod 4.8). Navíc in vitro a in vivo testy krevních destiček naznačují, že léčba přípravkem SPRYCEL reverzibilně ovlivňuje aktivaci krevních destiček.
Je nutná opatrnost, pokud pacienti musí užívat léčivé přípravky inhibující funkci krevních destiček nebo antikoagulancia.
Retence tekutin
Podávání dasatinibu je spojeno s retencí tekutin. Ve fázi III klinické studie u pacientů s nově diagnostikovanou chronickou fází CML byla po minimálně 60 měsících dalšího sledování retence tekutin stupně 3 nebo 4 hlášena u 13 pacientů (5 %) ve skupině léčené dasatinibem a u 2 pacientů (1 %) ve skupině s imatinibem (viz bod 4.8). U všech pacientů s chronickou fází CML léčených přípravkem SPRYCEL se závažná retence tekutin vyskytla u 32 pacientů (6 %), kteří byli léčeni doporučenou dávkou přípravku SPRYCEL (n=548). V klinických studiích u pacientů s pokročilou fází CML léčených přípravkem SPRYCEL v doporučené dávce (n=304) byla retence tekutin stupně 3 nebo 4 hlášena u 8 % pacientů, včetně pleurálního a perikardiálního výpotku stupně 3 nebo 4 hlášeného u 7 %, respektive 1 % pacientů. U těchto pacientů byly hlášeny plicní edém stupně 3 nebo 4 a plicní hypertenze u 1 % pacientů.
Pacientům, u nichž se vyvinou symptomy naznačující možnost pleurálního výpotku, jako je dušnost nebo suchý kašel, je třeba provést rentgen hrudníku. Závažný pleurální výpotek stupně 3 nebo 4 může vyžadovat torakocentézu a kyslíkovou terapii. Retence tekutin byla zvládnuta typicky podpůrnými léčebnými opatřeními, jako jsou podávání diuretik a krátkodobé podávání steroidů (viz body 4.2 a 4.8). U pacientů ve věku 65 let a starších je pravděpodobnější výskyt pleurálního výpotku, dyspnoe, kašle, perikardiálního výpotku a městnavého srdečního selhání než u mladších jedinců, a proto by měli být pečlivě sledováni.
Plicní arteriální hypertenze (PAH)
PAH (prekapilární plicní arteriální hypertenze potvrzená pravostrannou srdeční katetrizací) byla hlášena v souvislosti s léčbou dasatinibem (viz bod 4.8). V těchto případech byla PAH hlášena po zahájení léčby dasatinibem i během léčby trvající déle než 1 rok.
Před zahájením léčby dasatinibem se u pacientů musejí vyšetřit známky a příznaky přidruženého kardiopulmonálního onemocnění. U každého pacienta s přítomnými příznaky srdeční choroby má být provedena echokardiografie při zahájení léčby, a její provedení má být zváženo u pacientů s rizikovými faktory pro srdeční nebo plicní onemocnění. U pacientů, u nichž se objeví dyspnoe a únava po zahájení léčby, se mají vyšetřit časté etiologie zahrnující pleurální výpotek, plicní edém, anemii nebo plicní infiltraci. V souladu s doporučeními pro řešení nehematologických nežádoucích účinků (viz bod 4.2) může být dávka dasatinibu snížena nebo může být léčba v průběhu tohoto hodnocení přerušena. Pokud se nedospěje k objasnění, nebo pokud se stav nezlepší po snížení dávky nebo přerušení léčby, měla by se zvážit diagnóza PAH. Diagnostický přístup musí být v souladu s doporučenými postupy. Pokud se PAH potvrdí, musí být léčba dasatinibem nastálo ukončena. Sledování se musí provádět v souladu s doporučenými postupy. Po ukončení terapie dasatinibem bylo u pacientů s PAH pozorováno zlepšení hemodynamických a klinických parametrů.
Prodloužení QT
Data in vitro naznačují, že dasatinib může prodlužovat srdeční ventrikulární repolarizaci (interval QT) (viz bod 5.3). V klinické studii fáze III s minimálním 60měsíčním sledováním měl z 258 pacientů s nově diagnostikovanou CML v chronické fázi léčených dastatinibem a 258 pacientů léčených imatinibem v každé skupině 1 pacient (< 1 %) prodloužený QTc interval hlášený jako nežádoucí účinek. Ve skupině pacientů léčených dasatinibem byla průměrná změna intervalu QTc oproti výchozí hodnotě 3,0 msec ve srovnání se skupinou pacientů léčených imatinibem, ve které byla změna 8,2 msec. V každé skupině měl jeden pacient (< 1 %) QTcF > 500 msec. V klinických studiích fáze II u 865 pacientů s leukémií léčených dasatinibem byla průměrná změna intervalu QTc oproti výchozí hodnotě podle Fridericiovy metody (QTcF) 4 - 6 msec; horní hranice 95% intervalu spolehlivosti pro všechny průměrné změny oproti výchozí hodnotě byla < 7 msec (viz bod 4.8).
Z 2 182 pacientů s rezistencí či intolerancí k předchozí léčbě imatinibem léčených dasatinibem v klinických studiích bylo u 15 (1 %) pacientů hlášeno prodloužení QTc jako nežádoucí reakce. U 21 těchto pacientů (1 %) bylo QTcF > 500 msec.
Dasatinib je třeba podávat s opatrností pacientům, kteří mají nebo mohou mít prodloužení QT. Jsou to zejména pacienti s hypokalémií nebo hypomagnezémií, pacienti s kongenitálním syndromem dlouhého QT, pacienti užívající antiarytmika nebo jiné léčivé přípravky, jež vedou k prodloužení QT a pacienti s vysokou kumulativní dávkou antracyklinu. Hypokalémii nebo hypomagnezémii je třeba před zahájením podávání dasatinibu upravit.
Srdeční nežádoucí účinky
Dasatinib byl hodnocen v randomizované studii u 519 pacientů s nově diagnostikovanou CML v chronické fázi, která zahrnovala pacienty s předchozím srdečním onemocněním. U pacientů užívajících dasatinib byly hlášeny srdeční nežádoucí účinky městnavé srdeční selhání/srdeční dysfunkce, perikardiální výpotek, arytmie, palpitace, prodloužení QT intervalu a infarkt myokardu (včetně fatálního). Nežádoucí srdeční účinky byly častěji hlášeny u pacientů s rizikovými faktory nebo se srdečním onemocněním v anamnéze. Pacienti s rizikovými faktory (např. hypertenze, hyperlipidémie, diabetes) nebo se srdečním onemocněním v anamnéze (např. po perkutánní koronární intervenci, prokázanou koronární arteriární chorobou) by měli být pečlivě sledováni kvůli klinickým příznakům a symptomům souvisejícím s poruchou srdeční funkce, jako je bolest na hrudi, dechová nedostatečnost a diaforéza.
Při výskytu těchto klinických příznaků nebo symptomů se lékařům doporučuje přerušit podávání dasatinibu. Po zvládnutí těchto potíží by mělo před znovuzahájením léčby dasatinibem následovat funkční zhodnocení. Dasatinib může být podán v původní dávce po mírných/středně závažných nežádoucích účincích (< stupně 2) nebo ve snížené dávce po závažných nežádoucích účincích (> stupně 3) (viz bod 4.2). Pacienti, kteří pokračují v léčbě, by měli být pravidelně monitorováni.
Pacienti s nekompenzovaným nebo významným kardiovaskulárním onemocněním nebyli do klinických studií zařazeni.
Reaktivace hepatitidy B
U pacientů, kteří jsou chronickými nosiči hepatitidy B, dochází k reaktivaci po zahájení léčby inhibitory tyrosinkinázy BCR-ABL. Některé případy vyústily v akutní selhání jater nebo ve fulminantní hepatitidu vedoucí k transplantaci jater nebo došlo k úmrtí pacienta.
Před zahájením léčby přípravkem SPRYCEL mají být pacienti vyšetřeni na infekci HBV. Před zahájením léčby u pacientů s pozitivní sérologií hepatitidy B (včetně těch s aktivním onemocněním) a u pacientů, u kterých v průběhu léčby vyjde pozitivní test infekce HBV, je třeba se obrátit na odborníky na onemocnění jater a léčbu hepatitidy B. Nosiči HBV, kteří potřebují léčbu přípravkem SPRYCEL, mají být po celou dobu léčby a několik měsíců po jejím ukončení pečlivě sledováni s ohledem na možný výskyt známek a příznaků aktivní infekce HBV (viz bod 4.8).
Laktosa
Tento léčivý přípravek obsahuje 135 mg monohydrátu laktosy ve 100 mg denní dávky a 189 mg monohydrátu laktosy v denní dávce 140 mg. Pacienti se vzácnými dědičnými poruchami intolerance galaktosy, vrozeným deficitem laktasy nebo glukoso-galaktosové malabsorpce by neměli užívat tento léčivý přípravek.
4.5 Interakce s jinými léčivými přípravky a jiné formy interakce
Léčivé látky, které mohou zvyšovat koncentraci dasatinibu v plazmě
Studie in vitro ukazují, že dasatinib je substrátem CYP3A4. Souběžné užití dasatinibu a léčivých přípravků nebo látek, které jsou silnými inhibitory enzymu CYP3A4 (např. ketokonazol, itrakonazol, erythromycin, klarithromycin, ritonavir, telithromycin, grapefruitový džus), může zvýšit koncentraci dasatinibu. Proto se u pacientů léčených dasatinibem nedoporučuje systémové podávání silných inhibitorů CYP3A4.
Na základě experimentů in vitro je v klinicky relevantních koncentracích vazba dasatinibu na bílkoviny v plazmě zhruba 96 %. Nebyly provedeny žádné klinické studie ke zhodnocení interakcí dasatinibu s jinými léčivými přípravky vážícími se na bílkoviny. Potenciál pro vytěsnění a jeho klinický význam není znám.
Léčivé látky, které mohou snižovat koncentraci dasatinibu v plazmě
Když byl dasatinib podán po 8denních dávkách 600 mg rifampicinu, silného induktoru CYP3A4 podávaného vždy večer, AUC dasatinibu se snížila o 82 %. Jiné léčivé přípravky, které indukují aktivitu enzymu CYP3A4 (např. dexamethason, fenytoin, karbamazepin, fenobarbital nebo rostlinné přípravky obsahující Hypericum perforatum neboli třezalku tečkovanou), mohou také zvyšovat metabolizmus a snižovat koncentraci dasatinibu v plazmě. Proto se souběžné užívání silných induktorů
CYP3A4 a dasatinibu nedoporučuje. U pacientů, u nichž je indikován rifampicin nebo jiné induktory CYP3A4, je třeba použít alternativní léčivé přípravky s menším indukčním potenciálem tohoto enzymu.
Antagonisté histaminu-2 a inhibitory protonové pumpy
Dlouhodobé potlačování sekrece žaludeční kyseliny pomocí antagonistů H2 nebo inhibitorů protonové pumpy (např. famotidin a omeprazol) pravděpodobně snižuje koncentraci dasatinibu. Ve studii jednorázové dávky u zdravých subjektů snížilo podání famotidinu 10 hodin před jednorázovou dávkou přípravku SPRYCEL koncentraci dasatinibu o 61 %. Ve studii na 14 zdravých jedincích došlo po podání jednorázové dávky 100 mg přípravku SPRYCEL, kterému 22 hodin předtím předcházelo 4denní podávání 40 mg omeprazolu v režimu setrvalého stavu, k poklesu hodnoty AUC dasatinibu o 43 % a Cmax dasatinibu o 42 %. U pacientů léčených přípravkem SPRYCEL je třeba zvážit použití antacid místo antagonistů H2 nebo inhibitorů protonové pumpy (viz bod 4.4).
Antacida
Neklinická data prokazují, že rozpustnost dasatinibu závisí na hodnotě pH. U zdravých subjektů souběžné použití antacid hydroxidu hlinitého/hydroxidu hořečnatého s přípravkem SPRYCEL snížilo AUC u jednorázové dávky přípravku SPRYCEL o 55 % a Cmax o 58 %. Když však byla antacida podána 2 hodiny před jednorázovou dávkou přípravku SPRYCEL, v koncentraci dasatinibu nebyly pozorovány žádné relevantní změny. Antacida tedy mohou být podávána do 2 hodin před nebo 2 hodiny po podání přípravku SPRYCEL (viz bod 4.4).
Léčivé látky, jejichž plazmatickou koncentraci může dasatinib měnit
Souběžné použití dasatinibu a substrátu CYP3A4 může zvyšovat působení substrátu CYP3A4. Ve studii u zdravých subjektů jednorázová dávka 100 mg dasatinibu zvýšila AUC a Cmax simvastatinu, což je známý substrát CYP3A4, o 20, respektive 37 %. Nelze vyloučit, že po mnohočetných dávkách dasatinibu je tento efekt větší. Substráty CYP3A4, o nichž je známo, že mají úzký terapeutický index (např. astemizol, terfenadin, cisaprid, pimozid, chinidin, bepridil nebo ergotové alkaloidy [ergotamin, dihydroergotamin]), je tedy třeba podávat pacientům užívajícím dasatinib s opatrností (viz bod 4.4). Údaje in vitro naznačují možné riziko interakcí se substráty CYP2C8, jako jsou glitazony.
4.6 Fertilita, těhotenství a kojení
Ženy ve fertilním věku/antikoncepce u mužů a žen
Pohlavně aktivní muži a ženy ve fertilním věku mají používat během léčby účinné metody antikoncepce.
Na základě zkušeností u lidí existuje podezření, že dasatinib podávaný během těhotenství způsobuje kongenitální malformace včetně defektů neurální trubice a má škodlivé farmakologické účinky na plod. Studie na zvířatech prokázaly reprodukční toxicitu (viz bod 5.3).
SPRYCEL by neměl být během těhotenství podáván, pokud klinický stav ženy léčbu dasatinibem nevyžaduje. Jestliže je SPRYCEL používán v průběhu těhotenství, musí být pacientka informována o potenciálním riziku pro plod.
Kojení
Informace o vylučování dasatinibu do lidského či zvířecího mateřského mléka jsou nedostatečné/omezené. Fyzikálně-chemické a dostupné farmakodynamické/toxikologické údaje o dasatinibu ukazují, že se dasatinib vylučuje do mateřského mléka a že nelze vyloučit riziko pro kojené dítě.
V průběhu léčby přípravkem SPRYCEL by se mělo kojení ukončit.
Fertilita
Účinek dasatinibu na sperma není znám (viz bod 5.3).
4.7 Účinky na schopnost řídit a obsluhovat stroje
Přípravek SPRYCEL má mírný vliv na schopnost řídit nebo obsluhovat stroje. Pacienty je třeba upozornit, že se u nich v průběhu léčby dasatinibem mohou vyskytnout nežádoucí účinky, jako jsou například závratě nebo neostré vidění. Proto se při řízení dopravních prostředků nebo obsluze strojů doporučuje opatrnost.
4.8 Nežádoucí účinky
Souhrn bezpečnostního profilu
Níže uvedená data odráží expozici přípravku SPRYCEL u 2 712 pacientů v klinických studiích zahrnujících 324 pacientů s nově diagnostikovanou chronickou fází CML a u 2 388 pacientů s CML s rezistencí či intolerancí na imatinib nebo Ph+ ALL. Střední doba léčby u 2 712 pacientů léčených přípravkem SPRYCEL byla 19,2 měsíců (rozmezí 0-93,2 měsíců).
Ve studii fáze III u pacientů s nově diagnostikovanou chronickou fází CML s minimálně 5letým sledováním byla střední doba léčby přibližně 60 měsíců pro přípravek SPRYCEL (rozsah 0,0372,7 měsíců) i pro imatinib (rozsah 0,3-74,6 měsíců). U 1 618 pacientů s chronickou fází CML byla střední doba léčby 29 měsíců (rozsah 0-92,9 měsíců). U 1 094 pacientů s pokročilou fází CML nebo Ph+ ALL byla střední doba léčby pro pacienty 6,2 měsíců (rozsah 0-9,32 měsíců).
Ze 2 712 léčených pacientů bylo 18 % > 65 let, zatímco 5 % bylo > 75 let.
U většiny pacientů léčených přípravkem SPRYCEL se po určité době objevily nežádoucí účinky. V celkové populaci 2 712 pacientů léčených přípravkem SPRYCEL byla léčba kvůli nežádoucím účinkům ukončena u 520 pacientů (19 %). Většina z nich byla mírného až středního stupně.
Ve studii fáze III s minimálním 12měsíčním sledováním u pacientů s nově diagnostikovanou chronickou fází CML byla léčba ukončena kvůli nežádoucím účinkům u 5 % pacientů léčených přípravkem SPRYCEL a u 4 % pacientů léčených imatinibem. Po minimálním 60měsíčním sledování byl úhrnný výskyt ukončení léčby 14 %, resp. 7 %. Ve skupině 1 618 pacientů s chronickou fází CML léčených dasatinibem byla kvůli nežádoucím účinkům léčba ukončena u 329 pacientů (20,3 %) a ve skupině 1 094 pacientů s pokročilou fází onemocnění léčených dasatinibem byla léčba kvůli nežádoucím účinkům ukončena u 191 pacientů (17,5 %).
Většina pacientů v chronické fázi CML intolerantních k imatinibu tolerovala léčbu přípravkem SPRYCEL. V klinických studiích s 24měsíčním sledováním chronické fáze CML mělo 10 pacientů z 215 pacientů intolerantních k imatinibu při léčbě přípravkem SPRYCEL stejný stupeň 3 nebo 4 ne-hematologické toxicity jako u předchozí terapie imatinibem; 8 z těchto 10 pacientů zvládlo léčbu snížením dávky a mohli pokračovat v léčbě přípravkem SPRYCEL.
Na základě minimálního 12měsíčního sledování byly nejčastějšími hlášenými nežádoucími účinky u pacientů léčených přípravkem SPRYCEL s nově diagnostikovanou chronickou fází CML retence tekutin (včetně pleurálního výpotku) (19 %), průjem (17 %), bolest hlavy (12 %), vyrážka (11 %), muskuloskeletární bolest (11 %), nauzea (8 %), únava (8 %), myalgie (6 %), zvracení (5 %) a zánět svalů (4 %). Po minimálním 60měsíčním sledování byl úhrnný výskyt vyrážky (14 %), bolesti svalů a kostí (14 %), bolesti hlavy (13 %), únavy (11 %), nauzey (10 %), myalgie (7 %), zvracení (5 %) a zánětu svalů nebo křečí (5 %); došlo tedy ke zvýšení o < 3 %. Celkový výskyt retence tekutin a průjmu byl 39 %, resp. 22 %. Nejčastějšími hlášenými nežádoucími účinky u pacientů rezistentních nebo intolerantních k předchozí léčbě imatinibem léčených přípravkem SPRYCEL byly retence tekutin (včetně pleurálního výpotku), průjem, bolesti hlavy, nauzea, kožní vyrážka, dušnost, krvácení, únava, bolest svalů a kostí, infekce, zvracení, kašel, bolesti břicha a pyrexie. U 5 % pacientů s rezistencí či intolerancí k předchozí léčbě imatinibem léčených přípravkem SPRYCEL byla hlášena febrilní neutropenie související s podáváním léčiva.
V klinických studiích u pacientů s rezistencí nebo intolerancí k předchozí léčbě imatinibem bylo doporučeno, aby léčba imatinibem byla ukončena alespoň 7 dnů před zahájením léčby přípravkem SPRYCEL.
Seznam nežádoucích účinků v tabulce
V klinických a post-marketingových studiích s přípravkem SPRYCEL byly u pacientů hlášeny následující nežádoucí účinky, kromě laboratorních abnormalit (tabulka 2). Tyto účinky jsou uvedeny podle tříd orgánových systémů a podle frekvence výskytu. Frekvence výskytu jsou definovány jako: velmi časté (> 1/10); časté (> 1/100 až < 1/10); méně časté (> 1/1 000 až < 1/100); vzácné (> 1/10 000 až < 1/1 000); není známo (z dostupných post-marketingových údajů nelze určit). V každé skupině četností jsou nežádoucí účinky seřazeny podle klesající závažnosti.
Tabulka č. 2: Tabulkový přehled nežádoucích účinků
|
Infekce a infestace | |
|
Velmi časté |
infekce (včetně bakteriální, virové, plísňové, nespecifikované) |
|
Časté |
pneumonie (včetně bakteriální, virové a plísňové), infekce/zánět horních cest dýchacích, herpetická virová infekce, infekční enterokolitida, sepse (včetně méně častých případů s fatálními následky) |
|
Není známo |
reaktivace hepatitidy B |
|
Poruchy krve a |
ymfatického systému |
|
Velmi časté |
myelosuprese (včetně anemie, neutropenie, trombocytopenie) |
|
Časté |
febrilní neutropenie |
|
Méně časté |
lymfadenopatie, lymfocytopenie |
|
Vzácné |
aplázie červených krvinek |
|
Poruchy imunitního systému | |
|
Méně časté |
hypersenzitivita (včetně erythema nodosum) |
|
Endokrinní poruchy | |
|
Méně časté |
hypotyreóza |
|
Vzácné |
hypertyreóza, tyreoiditida |
|
Poruchy metabolismu a výživy | |
|
Časté |
poruchy chuti k jídlua, hyperurikémie |
|
Méně časté |
syndrom nádorového rozpadu, dehydratace, hypoalbuminémie, hypercholesterolémie |
|
Vzácné |
diabetes mellitus |
|
Psychiatrické poruchy | |
|
Časté |
deprese, insomnie |
|
Méně časté |
úzkost, stav zmatenosti, afektivní labilita, snížení libida |
|
Poruchy nervového systému | |
|
Velmi časté |
bolesti hlavy |
|
Časté |
neuropatie (včetně periferní neuropatie), závratě, dysgeusie, somnolence |
|
Méně časté |
krvácení do CNS*b, synkopa, tremor, amnézie, porucha rovnováhy |
|
Vzácné |
cévní mozková příhoda, přechodná ischemická ataka, křeče, zánět očního nervu, obrna VII. hlavového nervu, demence, ataxie |
|
Poruchy oka | |
|
Časté |
poruchy vidění (zahrnující porušené vidění, rozmazané vidění a sníženou ostrost vidění), suchost očí |
|
Méně časté |
postižení zraku, konjunktivitida, fotofobie, zvýšená tvorba slz |
|
Poruchy ucha a |
abyrintu |
|
Časté |
tinitus |
|
Méně časté |
ztráta sluchu, vertigo |
|
Srdeční poruchy | |
|
Časté |
městnavé srdeční selhání/srdeční dysfunkce*c, perikardiální výpotek*, arytmie (včetně tachykardie), palpitace |
|
Méně časté |
infarkt myokardu (včetně fatálních následků)*, prodloužený QT na elektrokardiogramu*, perikarditida, ventrikulární arytmie (včetně ventrikulární |
|
tachykardie), angina pectoris, kardiomegalie, abnormální T vlna na elektrokardiogramu, zvýšený troponin | |
|
Vzácné |
cor pulmonale, myokarditida, akutní koronární syndrom, srdeční zástava, prodloužení PR intervalu na elektrokardiogramu, koronární nemoc, pleuroperikarditida |
|
Není známo |
fibrilace síní/síňový flutter |
|
Cévní poruchy | |
|
Velmi časté |
krvácení*d |
|
Časté |
hypertenze, návaly horka |
|
Méně časté |
hypotenze, tromboflebitida |
|
Vzácné |
hluboká žilní trombóza, embolie, livedo retikularis |
|
Respirační, hruc |
ní a mediastinální poruchy |
|
Velmi časté |
pleurální výpotek*, dyspnoe |
|
Časté |
plicní edém*, plicní hypertenze*, plicní infiltrace, pneumonitida, kašel |
|
Méně časté |
plicní arteriální hypertenze, bronchospazmus, astma |
|
Vzácné |
plicní embolie, syndrom akutní respirační tísně |
|
Není známo |
intersticiální plicní onemocnění |
|
Gastrointestinální poruchy | |
|
Velmi časté | |
|
Časté |
gastrointestinální krvácení*, kolitida (včetně neutropenní kolitidy), gastritida, zánět sliznic (včetně mukozitidy/stomatitidy), dyspepsie, abdominální distenze, zácpa, onemocnění měkkých tkání v dutině ústní |
|
Méně časté |
pankreatitida (včetně akutní pankreatitidy), vřed v horním gastrointestinálním traktu, ezofagitida, ascites*, anální fisura, dysfagie, gastroezofageální refluxní choroba |
|
Vzácné |
gastroenteropatie se ztrátou bílkovin, ileus, anální píštěl |
|
Není známo |
fatální gastrointestinální krvácení* |
|
Poruchy jater a žlučových cest | |
|
Méně časté |
hepatitida, cholecystitida, cholestáza |
|
Poruchy kůže a |
podkožní tkáně |
|
Velmi časté |
kožní vyrážkae |
|
Časté |
alopecie, dermatitida (včetně ekzému), pruritus, akné, suchá kůže, urtika, hyperhidróza |
|
Méně časté |
neutrofilní dermatóza, fotosenzitivita, porucha pigmentace, panikulitida, kožní vřed, bulózní stavy, poruchy nehtů, syndrom palmoplantární erytrodysestézie, porucha ochlupení |
|
Vzácné |
leukocytoklastická vaskulitida, kožní fibróza |
|
Není známo |
Stevens-Johnsonův syndromf |
|
Poruchy svalové a kosterní soustavy a pojivové tkáně | |
|
Velmi časté |
bolesti svalů |
|
Časté |
artralgie, myalgie, svalová slabost, svalová ztuhlost, svalová křeč |
|
Méně časté |
rhabdomyolýza, osteonekróza, zánět svalů, tendinitida, artritida |
|
Poruchy ledvin a močových cest | |
|
Méně časté |
renální poškození (včetně renálního selhání), časté močení, proteinurie |
|
Stavy spojené s těhotenstvím, šestinedělím a perinatálním obdobím | |
|
Vzácné |
potrat |
|
Poruchy reprodukčního systému a prsu | |
|
Méně časté |
gynekomastie, porucha menstruace |
|
Celkové poruchy a reakce v místě aplikace | |
|
Velmi časté |
periferní edémg, únava, pyrexie, edém obličejeh |
|
Časté |
astenie, bolesti, bolesti na prsou, generalizovaný edém*i, zimnice |
|
Méně časté |
malátnost, jiný superficiální edémiJ |
|
Vzácné |
porucha chůze |
|
Vyšetření | |
|
Časté |
úbytek hmotnosti, zvýšení hmotnosti |
|
Méně časté |
zvýšení hladiny kreatinfosfokinázy v krvi, zvýšená gama-glutamyltransferáza |
Časté
kontuze
a Zahrnuje sníženou chuť k jídlu, předčasnou nasycenost, zvýšenou chuť k jídlu.
b Zahrnuje krvácení do centrální nervové soustavy, otok mozku, krvácení do mozku, extradurální hematom, intrakraniální krvácení, hemoragická cévní mozková příhoda, subarachnoidální krvácení, subdurální hematom a subdurální krvácení.
c Zahrnuje zvýšený natriuretický peptid v mozku, ventrikulární dysfunkci, levostrannou ventrikulární dysfunkci, pravostrannou ventrikulární dysfunkci, srdeční selhání, akutní srdeční selhání, chronické srdeční selhání, městnavé srdeční selhání, kardiomyopatii, městnavou kardiomyopatii, diastolickou dysfunkci, sníženou ejekční frakci a ventrikulární selhání, levostranné ventrikulární selhání, pravostranné ventrikulární selhání a ventrikulární hypokinezu.
d Nezahrnuje gastrointestinální krvácení a krvácení do CNS; tyto nežádoucí účinky jsou uvedeny ve třídě gastrointestinálních poruch a poruch nervového systému.
e Zahrnuje vyrážku po podání léku, erytém, multiformní erytém, erytrózu, exfoliativní vyrážku, generalizovaný erytém, genitální vyrážku, vyrážku z horka, milium, potničky, pustulární psoriázu, vyrážku, erytematózní vyrážku, folikulární vyrážku, generalizovanou vyrážku, makulární vyrážku, makulopapulózní vyrážku, papulózní vyrážku, svědivou vyrážku, pustulózní vyrážku, vezikulózní vyrážku, exfoliaci kůže, podráždění kůže, toxický kožní výsev, vezikulózní urtikarii a cévní vyrážku.
f Z postmarketingového sledování byly hlášeny jednotlivé případy Stevens-Johnsonova syndromu. Nedalo se určit, zdali tyto mukokutánní nežádoucí účinky přímo souvisely s přípravkem SPRYCEL nebo s konkomitantním léčivým přípravkem.
g Edém závislý na gravitaci, lokalizovaný edém, periferní edém.
h Zahrnuje edém spojivek, oční edém, otok očí, edém očních víček, edém obličeje, edém rtů, makulární edém, edém úst, orbitální edém, periorbitální edém, otok obličeje.
i Hyperhydratace, retence tekutin, gastrointestinální edém, generalizovaný edém, edém, edém způsobený onemocněním srdce, perirenální prosáknutí, edém po výkonu, viscerální edém.
j Otok genitálií, edém místa incize, edém genitálií, edém penisu, otok penisu, edém skrota, kožní otok, otok varlete, vulvovaginální otok.
* Další podrobnosti, viz část "Popis vybraných nežádoucích účinků"
Popis vybraných nežádoucích účinků Myelosuprese
Léčba přípravkem SPRYCEL se spojuje s anemií, neutropenií a trombocytopenií. Jejich výskyt je časnější a častější u pacientů s pokročilou fází CML neb Ph+ ALL než u pacientů v chronické fázi CML (viz bod 4.4).
Krvácení
S lékem spojené nežádoucí účinky krvácení v rozsahu od petechií a epistaxe až po gastrointestinální krvácení stupně 3 nebo 4 nebo krvácení do CNS byly hlášeny nejméně u 10 % pacientů užívajících přípravek SPRYCEL (viz bod 4.4).
Retence tekutin
Různé nežádoucí účinky, jako je pleurální výpotek, ascites, plicní edém a perikardiální výpotek s nebo bez superficiálního edému, mohou být společně označeny jako “retence tekutin”. Ve studii nově diagnostikované chronické fáze CML byl po minimálním 60měsíčním sledování hlášen nežádoucí účinek retence tekutin spojený s užíváním dasatinibu včetně pleurálního výpotku (28 %), superficiálního edému (14 %), plicní hypertenze (5 %), generalizovaného edému 4 % a perikardiálního výpotku (4 %). Výskyt městnavého srdečního selhání/srdeční dysfunkce a plicního edému byl hlášen u < 2 % pacientů.
Celkový výskyt pleurálního výpotku (všech stupňů) souvisejícího s léčbou dasatinibem byl v průběhu času 10 % ve 12 měsících, 14 % ve 24 měsících, 19 % ve 36 měsících, 24 % ve 48 měsících a 28 % v 60 měsících. Celkový výskyt opakujícího se pleurálního výpotku souvisejícího s léčbou dasatinibem
mělo 46 pacientů. 17 pacientů mělo 2 izolované nežádoucí účinky, 6 mělo 3 nežádoucí účinky,
18 mělo 4 až 8 nežádoucích účinků a 5 mělo > 8 epizod pleurálního výpotku.
Střední doba do objevení se pleurálního výpotku stupně 1 nebo 2 byla 114 týdnů (rozmezí:
4 až 299 týdnů). Méně než 10 % pacientů s pleurálním výpotkem mělo závažné pleurální výpotky (stupně 3 nebo 4) související s léčbou dasatinibem. Střední doba do prvního výskytu pleurálního výpotku stupně > 3 souvisejícího s léčbou dasatinibem byla 175 týdnů (rozmezí: 114 až 274 týdnů). Střední doba trvání pleurálního výpotku (všech stupňů) byla 283 dnů (~40 týdnů).
Pleurální výpotek byl obvykle reverzibilní a zvládnut přerušením podávání přípravku SPRYCEL a použitím diuretik nebo zavedením dalších vhodných opatření podpůrné léčby (viz body 4.2 a 4.4). Mezi pacienty s pleurálním výpotkem (n=73), kteří byli léčeni dasatinibem, jich mělo 45 (62 %) přerušenou léčbu a 30 (41 %) pacientům byla snížena dávka. Navíc 34 (47 %) pacientům byla podávána diuretika, 23 (32 %) kortikosteroidy a 20 (27 %) pacientům byly podávány jak kortikosteroidy, tak diuretika. 9 (12 %) pacientů podstoupilo odstranění tekutiny z pohrudniční dutiny (thorakotomie).
6 % pacientů léčených dasatinibem ukončilo léčbu z důvodu výskytu pleurálního výpotku souvisejícího s léčbou.
Výskyt pleurálního výpotku nezhoršil u pacientů schopnost dosahovat odpovědi. Mezi pacienty s pleurálním výpotkem léčenými dasatinibem dosáhlo 96 % cCCyR, 82 % dosáhlo MMR a 50 % dosáhlo MR4.5 navzdory ukončení dávkování nebo upravení dávky.
Další informace o pacientech s chronickou fází CML a pokročilou fází CML nebo Ph+ ALL viz bod 4.4.
Plicní arteriální hypertenze (PAH)
V souvislosti s vystavením dasatinibu byla hlášena PAH (prekapilární plicní arteriální hypertenze potvrzená pravostrannou srdeční katetrizací). V těchto případech byla PAH hlášena po zahájení léčby dasatinibem i během léčby trvající déle než 1 rok.
Pacienti s PAH, o kterých bylo referováno během léčeby dasatinibem, často užívali konkomitantní léčivé přípravky nebo trpěli, kromě základní malignity, dalšími onemocněními. U pacientů s PAH bylo po ukončení terapie dasatinibem pozorováno zlepšení hemodynamických a klinických parametrů.
Prodloužení QT
Ve fázi III studie u pacientů s nově diagnostikovanou chronickou fází CML měl po minimálním 12měsíčním sledování 1 pacient (< 1 %) lečený přípravkem SPRYCEL QTcF > 500 msec (viz bod 4.4). Po minimálním 60měsíčním sledování nebyli hlášení další pacienti, kteří by měli QTcF > 500 msec.
V pěti klinických studiích fáze II u pacientů s rezistencí či intolerancí k předchozí léčbě imatinibem bylo před zahájením a během léčby opakovaně prováděno EKG v předem stanovených časových intervalech. Výsledky 865 pacientů užívajících přípravek SPRYCEL v dávce 70 mg dvakrát denně byly hodnoceny centrálně. Interval QT byl korigován podle srdeční frekvence pomocí Fridericiovy metody. Ve všech časových intervalech po užití dávky v den 8 byly průměrné změny oproti výchozí hodnotě intervalu QTcF 4-6 msec při související horní mezi 95 % intervalu spolehlivosti < 7 msec.
Z 2 182 pacientů, kteří byli v klinických studiích léčeni přípravkem SPRYCEL, bylo u 15 (1 %) pacientů hlášeno prodloužení QTc jako nežádoucí účinek. U 21 pacientů (1 %) se prodloužil QTcF na > 500 msec (viz bod 4.4).
Srdeční nežádoucí účinky
U pacientů s rizikovými faktory nebo se srdečním onemocněním v anamnéze by měly být pečlivě monitorovány příznaky nebo symptomy srdeční dysfunkce, vyhodnoceny a vhodně léčeny (viz bod 4.4).
Reaktivace hepatitidy B
V souvislosti s tyrosinkinázou BCR-ABL byla zaznamenána reaktivace hepatitidy B. Některé případy vyústily v akutní selhání jater nebo ve fulminantní hepatitidu vedoucí k transplantaci jater nebo došlo k úmrtí pacienta (viz bod 4.4).
Ve studii optimalizace dávkování fáze III u pacientů s CML v chronické fázi s rezistencí nebo intolerancí na předchozí léčbu imatinibem (medián trvání léčby 30 měsíců) byla indicence výskytu
pleurálního výpotku a městnavého srdečního selhání/srdeční dysfunkce nižší u pacientů léčených přípravkem SPRYCEL v dávce 100 mg jednou denně, než u pacientů léčených přípravkem SPRYCEL v dávce 70 mg dvakrát denně. Také myelosuprese byla méně často hlášena u léčebné skupiny při dávce 100 mg jednou denně (viz Abnormality laboratorních hodnot níže). Střední doba trvání léčby ve skupině 100 mg jednou denně byla 37 měsíců (rozmezí 1-91 měsíců). Celkový výskyt vybraných nežádoucích účinků, které byly hlášeny při doporučené zahajovací dávce 100 mg jednou denně, je uveden v Tabulce 3 a.
Tabulka č. 3a: Vybrané nežádoucí účinky hlášené ve studii optimalizace dávkování fáze 3
(chronická fáze CML s intolerancí nebo rezistencí na imatinib) a
|
Minimální 2leté |
Minimální 5leté |
Minimální 7leté | ||||
|
sledování |
sledování |
sledování | ||||
|
Všechny |
Stupně |
Všechny |
Stupně |
Všechny |
Stupně | |
|
stupně |
3/4 |
stupně |
3/4 |
stupně |
3/4 | |
|
Preferovaný název |
Procento (%) pacientů | |||||
|
27 |
2 |
28 |
2 |
28 |
2 | |
|
Retence tekutin |
34 |
4 |
42 |
6 |
48 |
7 |
|
Superficiální edém |
18 |
0 |
21 |
0 |
22 |
0 |
|
Pleurální výpotek |
18 |
2 |
24 |
4 |
28 |
5 |
|
Generalizovaný edém |
3 |
0 |
4 |
0 |
4 |
0 |
|
Perikardiální výpotek |
2 |
1 |
2 |
1 |
3 |
1 |
|
Plicní hypertenze |
0 |
0 |
0 |
0 |
2 |
1 |
|
Krvácení |
11 |
1 |
11 |
1 |
12 |
1 |
|
Gastrointestinální |
O |
1 1 |
O |
1 1 |
O |
1 1 |
|
krvácení |
2 |
2 |
2 | |||
a Výsledky studie optimalizace dávkování fáze 3 hlášené u populace (n=165) při doporučené zahajovací dávce 100 mg jednou denně
Ve studii fáze III optimalizace dávkování ve fázi u pacientů s pokročilou fází CML a Ph+ ALL byla střední doba trvání léčby 14 měsíců u akcelerované fáze CML, 3 měsíce u myeloidní blastické fáze CML, 4 měsíce u lymfoidní blastické fáze CML a 3 měsíce u Ph+ ALL. Vybrané nežádoucí účinky, které byly hlášeny při doporučené zahajovací dávce 140 mg jednou denně jsou uvedeny v Tabulce 3b. Rovněž byl studován léčebný režim 70 mg dvakrát denně. Režim 140 mg jednou denně prokázal srovnatelný profil účinku s režimem 70 mg dvakrát denně, ovšem příznivější bezpečnostní profil.
Tabulka č. 3b: Vybrané nežádoucí účinky hlášené během studie optimalizace dávkování fáze
_III: pokročilá fáze CML and Ph+ ALL_
140 mg jednou denně
n = 304
|
Všechny stupně |
Stupně 3/4 | |
|
Preferovaný název |
Procento (%) pacientů | |
|
28 |
3 | |
|
Retence tekutin |
33 |
7 |
|
Superficiální edém |
15 |
< 1 |
|
Pleurální výpotek |
20 |
6 |
|
Generalizovaný edém |
2 |
0 |
|
Městnavé srdeční selhání/ |
1 |
0 |
|
srdeční dysfunkceb | ||
|
Perikardiální výpotek |
2 |
1 |
|
Plicní edém |
1 |
1 |
|
Krvácení |
23 |
8 |
|
Gastrointestinální krvácení |
8 |
6 |
a Výsledky hlášené ze studie optimalizace dávkování fáze 3 u populace (n=304) při doporučené zahajovací dávce přípravku SPRYCEL 140 mg jednou denně ve 2letém sledování po skončení studie.
b Zahrnuje ventrikulámí dysfunkci, srdeční selhání, městnavé srdeční selhání, kardiomyopatii, městnavou kardiomyopatii, diastolickou dysfunkci, sníženou ejekční frakci a ventrikulámí selhání.
Abnormality laboratorních hodnot
Hematologie
Ve studii fáze III s nově diagnostikovanou chronickou fází CML byly po minimálním 12měsíčním sledování u pacientů užívajících přípravek SPRYCEL hlášeny laboratorní abnormality stupně 3 nebo 4: neutropenie (21 %), trombocytopenie (19 %) a anemie (10 %). Celkový výskyt po minimálním 60měsíčním sledování byl 29 % u neutropenie, 22 % u trombocytopenie a 13 % u anemie.
U pacientů s nově diagnostikovanou chronickou fází CML užívajících přípravek SPRYCEL, u kterých se objevila myelosuprese stupně 3 nebo 4, se stav po minimálním 12měsíčním sledování zpravidla zlepšil po krátkém přerušení a/nebo po snížení dávky léku a permanentní přerušení léčby nastalo u 1,6 % pacientů. Po minimálním 60měsíčním sledování činil celkový výskyt trvalého přerušení z důvodu myelosuprese stupně 3 nebo 4 2,3 %.
U pacientů s CML s rezistencí či intolerancí na předchozí léčbu imatinibem byly cytopenie (trombocytopenie, neutropenie a anemie) pravidelným nálezem. Výskyt cytopenií však zcela zřejmě závisel také na stadiu nemoci. Frekvence hematologických abnormalit stupně 3 a 4 je uvedena v tabulce č. 4.
Tabulka č. 4: Hematologické laboratorní abnormality stupně 3/4 dle CTC v klinických
a
|
Chronická fáze (n= 165)b |
Akcelerovaná fáze (n= 157)c |
Myeloidní blastická fáze (n= 74)c |
Lymfoidní blastická fáze a Ph+ ALL (n= 168)c | |
|
Procento (%) pacientů | ||||
|
Hematologické parametry | ||||
|
Neutropenie |
36 |
58 |
77 |
76 |
|
T rombocy topenie |
23 |
63 |
78 |
74 |
|
Anemie |
13 |
47 |
74 |
44 |
a Výsledky hlášené ze studie optimalizace dávkování fáze 3 ve 2letém sledování. b Výsledky studie CA180-034 při doporučené zahajovací dávce 100 mg jednou denně. c Výsledky studie CA180-035 při doporučené zahajovací dávce 140 mg jednou denně.
Stupně dle CTC: neutropenie (stupeň 3 > 0,5 - < 1,0 x 109/l, stupeň 4 < 0,5 x 109/l); trombocytopenie (stupeň 3 > 25 - < 50 x 109/l, stupeň 4 < 25 x 109/l); anemie (hemoglobin stupeň 3 > 65 - < 80 g/l, stupeň 4 < 65 g/l).
Kumulativní výskyt cytopenie stupně 3 nebo 4 ve skupině pacientů léčených dávkou 100mg jednou denně byly podobné po 2 a 5 letech včetně: neutropenie (35 % vs. 36 %), trombocytopenie (23 % vs. 24 %) a anemie (13 % vs. 13 %).
U pacientů, které postihla myelosuprese stupně 3 nebo 4, obvykle došlo po krátkém vysazení léku a/nebo snížení dávky ke zlepšení, přičemž k trvalému ukončení léčby bylo nutné přistoupit u 5 % pacientů. Většina pacientů pokračovala v léčbě bez dalších známek myelosuprese.
Biochemie
Ve studii s nově diagnostikovanou chronickou fází CML byla po minimálním 12měsíčním sledování u 4 % pacientů užívajících přípravek SPRYCEL hlášena hypofosfatémie stupně 3 nebo 4, u < 1 % pacientů bylo hlášeno zvýšení transamináz, kreatininu a bilirubinu stupně 3 nebo 4. Celkový výskyt po minimálním 60měsíčním sledování byl 7 % u hypofosfatémie stupně 3 nebo 4, 1 % zvýšení kreatininu a bilirubinu stupně 3 nebo 4 a zvýšení transamináz stupně 3 nebo 4 zůstalo 1 %. Kvůli těmto biochemickým laboratorním parametrům nedošlo k žádnému přerušení léčby přípravkem SPRYCEL.
2leté sledování
Zvýšení transamináz nebo bilirubinu stupně 3 nebo 4 bylo hlášeno u 1 % pacientů v chronické fázi CML (s rezistencí či intolerancí na imatinib), přičemž zvýšení těchto hodnot bylo hlášeno s vyšší četností 1 až 7 % u pacientů s pokročilou fází CML a Ph+ ALL. Obvykle to bylo léčeno snížením dávky nebo přerušením léčby. Ve fázi III studie optimalizace dávkování u chronické fáze CML bylo zvýšení transamináz nebo bilirubinu stupně 3 nebo 4 hlášeno u < 1 % pacientů s podobně nízkou incidencí ve čtyřech léčebných skupinách. Ve fázi III studie optimalizace dávkování u pokročilé fáze CML a Ph+ ALL bylo zvýšení transamináz nebo bilirubinu stupně 3 nebo 4 hlášeno u 1 % až 5 % pacientů napříč léčebnými skupinami
U přibližně 5 % pacientů léčených přípravkem SPRYCEL, kteří měli normální výchozí hodnoty, došlo v určitém okamžiku v průběhu studie k přechodné hypokalcémii stupně 3 nebo 4. Obecně nebyl zjištěn žádný vztah mezi sníženou hladinou kalcia a klinickými symptomy. Pacienti, u nichž se vyvinula hypokalcémie stupně 3 nebo 4, se často zlepšili při perorální suplementaci kalcia. Hypokalcémie, hypokalémie a hypofosfatémie stupně 3 nebo 4 byly hlášeny u pacientů ve všech fázích CML, avšak se zvyšující se četností byly hlášeny u pacientů s myeloidní nebo lymfoidní blastickou fází CML a Ph+ ALL. Zvýšení kreatininu stupně 3 nebo 4 bylo hlášeno u < 1 % pacientů v chronické fázi CML a častěji bylo hlášeno u 1 až 4 % pacientů v pokročilé fázi CML.
Zvláštní populace
I když byl bezpečnostní profil přípravku SPRYCEL u starších pacientů obdobný tomu v populaci mladší, u pacientů ve věku > 65 let byly častěji hlášeny nežádoucí účinky jako únava, pleurální výpotek, dyspnoe, kašel, slabší gastrointestinální krvácení a porucha chuti k jídlu a pravděpodobněji méně často hlášeny nežádoucí účinky jako břišní distenze, závrať, perikardiální výpotek, městnavé srdeční selhání a snížení tělesné hmotnosti, a proto by měli být monitorováni pozorněji (viz bod 4.4).
Hlášení podezření na nežádoucí účinky
Hlášení podezření na nežádoucí účinky po registraci léčivého přípravku je důležité. Umožňuje to pokračovat ve sledování poměru přínosů a rizik léčivého přípravku. Žádáme zdravotnické pracovníky, aby hlásili podezření na nežádoucí účinky prostřednictvím národního systému hlášení nežádoucích účinků uvedeného v Dodatku V.
4.9 Předávkování
Zkušenost s předávkováním přípravku SPRYCEL během klinických studií je limitována na ojedinělé případy. Nejvyšší předávkování 280 mg za den po dobu jednoho týdne bylo hlášeno u dvou pacientů a u obou se objevil významně nízký počet krevních destiček. Vzhledem k tomu, že dasatinib je spojený s myelosupresí stupně 3 nebo 4 (viz bod 4.4), pacienti, kteří užijí vyšší než doporučenou dávku, by měli být důkladně monitorováni kvůli myelosupresi a měli by dostat vhodnou podpůrnou léčbu.
5. FARMAKOLOGICKÉ VLASTNOSTI
5.1 Farmakodynamické vlastnosti
Farmakoterapeutická skupina: cytostatika, inhibitory proteinkinázy, ATC kód: L01XE06
Dasatinib inhibuje aktivitu BCR-ABL kinázy a kináz ze skupiny SRC, jakož i řady dalších vybraných onkogenních kináz včetně c-KIT, kináz efrinového (EPH) receptoru a receptoru PDGFp. Dasatinib je silný subnanomolární inhibitor BCR-ABL kinázy s účinností při koncentraci 0,6-0,8 nM. Váže se jak na neaktivní, tak i na aktivní konformaci enzymu BCR-ABL.
In vitro je dasatinib účinný v liniích leukemických buněk představujících varianty nemoci citlivé i rezistentní na imatinib. Tyto neklinické studie ukazují, že dasatinib dokáže překonat rezistenci na imatinib vyplývající z BCR-ABL overexprese, doménových mutací BCR-ABL kinázy, aktivace alternativních signalizačních drah zahrnujících kinázy ze skupiny SRC (LYN, HCK) a overexprese genu multilékové rezistence. Kromě toho dasatinib inhibuje kinázy ze skupiny SRC při subnanomolámí koncentraci.
In vivo při separátních experimentech s použitím myších modelů CML zabránil dasatinib progresi chronické CML do blastické fáze a prodloužil přežití myší nesoucích buněčné linie CML derivované od pacientů a rostoucí na různých místech včetně centrálního nervového systému.
Klinická účinnost a bezpečnost
Ve studii fáze I byly pozorovány hematologické i cytogenetické odpovědi ve všech fázích CML a Ph+ ALL u prvních 84 pacientů, kteří byli léčeni a dále sledováni po dobu 27 měsíců. Odpovědi byly trvalé ve všech fázích CML i Ph+ ALL.
Byly provedeny čtyři jednoramenné nekontrolované otevřené klinické studie fáze II, jejichž cílem bylo stanovit bezpečnost a účinnost dasatinibu u pacientů s CML v chronické, akcelerované nebo myeloidní blastické fázi, kteří byli rezistentní nebo intolerantní k imatinibu. Jedna randomizovaná nekomparativní studie byla provedena u pacientů v chronické fázi, u nichž selhala počáteční léčba imatinibem v dávce 400 nebo 600 mg. Zahajovací dávka dasatinibu byla 70 mg dvakrát denně. Změny dávkování byly povoleny za účelem zlepšení účinku nebo řešení toxicity (viz bod 4.2).
Byly provedeny dvě randomizované otevřené klinické studie fáze III s cílem zhodnotit účinnost dasatinibu podávaného jednou denně ve srovnání s imatinibem podávaným dvakrát denně. Dále pak byla provedena jedna otevřená randomizovaná srovnávací studie fáze III u dospělých pacientů, kterým byla nově diagnostikována chronická fáze CML.
Účinnost dasatinibu je založena na četnosti hematologických a cytogenetických odpovědí.
Stálost odpovědi a odhadovaná míra přežití poskytují další důkazy klinického prospěchu dasatinibu.
Ve studiích bylo celkem hodnoceno 2 712 pacientů, z nichž 23 % bylo ve věku > 65 let a 5 % ve věku > 75 let.
Chronická fáze CML - nově diagnostikovaná
Mezinárodní otevřená multicentrická randomizovaná komparativní studie fáze III byla provedena u pacientů s nově diagnostikovanou chronickou fází CML. Pacienti byli randomizováni buď do skupiny SPRYCEL 100 mg jednou denně, nebo imatinib 400 mg jednou denně. Primárním cílovým parametrem účinnosti byl výskyt potvrzené kompletní cytogenetické odpovědi (cCCyR) za 12 měsíců. Sekundární cílové parametry účinnosti zahrnovaly dobu cCCyR (měření doby trvání odpovědi), dobu k dosažení cCCyR, výskyt velké molekulární odpovědi (MMR), dobu k dosažení MMR, přežití bez další progrese (PFS) a celkové přežití (OS). Ostatní relevantní výsledky účinnosti zahrnovaly výskyt CCyR a výskyt celkové molekulární odpovědi (CMR). Studie pokračuje.
Celkem 519 pacientů bylo randomizováno do léčené skupiny: 259 přípravkem SPRYCEL a 260 imatinibem. Základní charakteristiky obou skupin byly vyvážené s ohledem na věk (medián 46 let pro skupinu SPRYCEL, resp. 49 pro skupinu s imatinibem; s 10 %, resp. 11 % pacientů ve věku > 65 let), pohlaví (ženy 44 %, resp. 37 %) a rasu (bělošská 51 %, resp. 55 %; asijská 43 %, resp. 37 %). Před zahájením léčby bylo v obou skupinách rozložení Hasfordova indexu obdobné (nízké riziko: 33 % ve skupině přípravku SPRYCEL, resp. 34 % ve skupině imatinib; střední riziko: 48 %, resp. 47 %; vysoké riziko 19 %, resp. 19 %). Minimální doba sledování byla 12 měsíců, 85 % pacientů randomizovaných do skupiny přípravku SPRYCEL a 81 % ze skupiny imatinib bylo léčeno léčbou první volby. Přerušení léčby během 12 měsíců v důsledku progrese onemocnění nastalo u 3 % pacientů ze skupiny léčených přípravkem SPRYCEL a u 5 % pacientů léčených imatinibem.
Po minimálním 60měsíčním sledování bylo stále léčeno lečbou první volby 60 % pacientů randomizovaných do skupiny SPRYCEL a 63 % pacientů randomizovaných do skupiny s imatinibem. Přerušení léčby během 60 měsíců v důsledku progrese onemocnění nastalo u 11 % pacientů léčených přípravkem SPRYCEL a u 14 % pacientů léčených imatinibem.
Výsledky účinnosti znázorňuje tabulka č. 5. Statisticky významně větší část pacientů ve skupině přípravku SPRYCEL dosáhla potvrzené kompletní cytogenetické odpovědi (cCCyR) ve srovnání s
pacienty ve skupině imatinibu během 12 měsíců léčby. Účinnost přípravku SPRYCEL byla konzistentní napříč různými podskupinami, které zahrnovaly rozdělení podle věku, pohlaví, Hasfordova indexu před zahájením léčby.
Tabulka č. 5: Výsledky účinnosti ze studie fáze 3 u pacientů s nově diagnostikovanou chronickou fází CML
|
SPRYCEL n= 259 |
imatinib n= 260 |
p-value | |
|
Odpověď (95% CI) | |||
|
Cytogenetická odpověď | |||
|
ve 12 měsících | |||
|
cCCyRa |
76,8% (71,2-81,8) |
66,2% (60,1-71,9) |
p< 0,007* |
|
CCyRb |
85,3% (80,4-89,4) |
73,5% (67,7-78,7) |
— |
|
ve 24 měsících | |||
|
cCCyRa |
80,3% |
74,2% |
— |
|
CCyRb |
87,3% |
82,3% |
— |
|
ve 36 měsících | |||
|
cCCyRa |
82,6% |
77,3% |
— |
|
CCyRb |
88,0% |
83,5% |
— |
|
ve 48 měsících | |||
|
cCCyRa |
82,6% |
78,5% |
— |
|
CCyRb |
87,6% |
83,8% |
— |
|
v 60 měsících | |||
|
cCCyRa |
83,0% |
78,5% |
— |
|
CCyRb |
88,0% |
83,8% |
— |
|
Velká molekulární odpověďc | |||
|
12 měsíců |
52,1% (45,9-58,3) |
33,8% (28,1-39,9) |
p< 0,00003* |
|
24 měsíců |
64,5% (58,3-70,3) |
50% (43,8-56,2) |
— |
|
36 měsíců |
69,1% (63,1-74,7) |
56,2% (49,9-62,3) |
— |
|
48 měsíců |
75,7% (70,0-80,8) |
62,7% (56,5-68,6) |
— |
|
60 měsíců |
76,4% (70,8-81,5) |
64,2% (58,1-70,1) |
p=0,0021 |
|
Poměr rizika (Hazard Ratio=HR) | |||
|
ve 12 měsících (99.99% CI) | |||
|
Doba k dosažení cCCyR |
1,55 (1,0-2,3) |
p< 0,0001* | |
|
Doba k dosažení MMR |
2,01 (1,2-3,4) |
p< 0,0001* | |
|
Doba trvání cCCyR |
0,7 (0,4-1,4) |
p< 0,035 | |
|
ve 24 měsících (95% CI) | |||
|
Doba k dosažení cCCyR |
1,49 (1,22-1,82) |
— | |
|
Doba k dosažení MMR |
1,69 (1,34-2,12) |
— | |
|
Doba trvání cCCyR |
0,77 (0,55-1,10) |
— | |
|
ve 36 měsících (95% CI) | |||
|
Doba k dosažení cCCyR |
1,48 (1,22-1,80) |
— | |
|
Doba k dosažení MMR |
1,59 (1,28-1,99) |
— | |
|
Doba trvání cCCyR |
0,77 (0,53-1,11) |
— | |
|
Doba k dosažení cCCyR |
ve 48 měsících (95% CI) 1,45 (1,20-1,77) | |
|
Doba k dosažení MMR |
1,55 (1,26-1,91) |
— |
|
Doba trvání cCCyR |
0,81 (0,56-1,17) |
— |
|
Doba k dosažení cCCyR |
v 60 měsících (95% CI) 1,46 (1,20-1,77) |
p=0,0001 |
|
Doba k dosažení MMR |
1,54 (1,25-1,89) |
p<0,0001 |
|
Doba trvání cCCyR |
0,79 (0,55-1,13) |
p=0,1983 |
a Potvrzená kompletní cytogenetická odpověď (cCCyR) je definována jako odpověď zaznamenaná na dvou po sobě jdoucích vyšetřeních (v rozmezí alespoň 28 dní).
b Kompletní cytogenetická odpověď (CCyR) je založena na jednom cytogenetickém vyšetření kostní dřeně. c Velká molekulární odpověď (v jakékoliv době) byla definovaná jako hladina transkriptů BCR-ABL < 0,1 % na mezinárodně uznávané škále stanovená metodou RQ-PCR ve vzorku periferní krve. Uvedeny jsou kumulativní výskyty reprezentující minimální sledování ke specifickému časovému ohraničení.
* Nastaveno pro Hasfordův index a označuje statistickou významnost na dané hladině statistické významnosti.
CI = interval spolehlivosti
Po 60měsíčním sledování střední doba k dosažení cCCyR byla 3,1 měsíce ve skupině přípravku SPRYCEL a 5,8 měsíců ve skupině imatinibu u pacientů, u nichž došlo k potvrzené kompletní cytogenetické odpovědi. Střední doba k dosažení MMR po 60měsíčním sledování byla 9,3 měsíců ve skupině přípravku SPRYCEL a 15,0 měsíců ve skupině imatinibu. Tyto výsledky jsou v souladu s pozorovanými výsledky ve 12, 24 a 36 měsících.
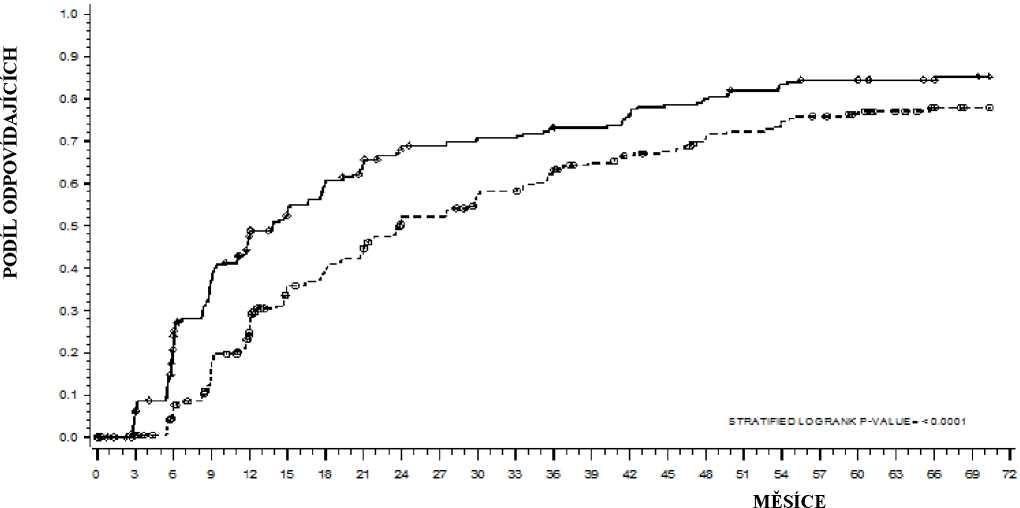
Doba do dosažení velké molekulární odpovědi (MMR) je zobrazena graficky na Obrázku 1. Doba do dosažení MMR byla konzistentně kratší u pacientů léčených dasatinibem ve srovnání s pacienty léčenými imatinibem.
Obrázek 1: Odhad doby do dosažení velké molekulární odpovědi (MMR) podle Kaplana-Meiera
_Dasatinib
'' ■' Censorováno
------Imatinib
: : Censorováno
SKUPINA_# ODPOVÍDAJÍCÍ / # RANDOMIZOVANÍ_POMĚR RIZKA (95% CI)
Dasatinib 198/259
Iimatinib
Dasatinib vs. imatinib
167/260
1,54 (1,25 - 1,89)
Výskyt cCCyR ve 3 měsících (54 % ve skupině SPRYCEL, resp. 30 % ve skupině imatinib),
6 měsících (70 %, resp. 56 %), 9 měsících (75 %, resp. 63 %), 24 měsících (80 % a 74 %), 36 měsících (83 % a 77 %), 48 měsících (83 % a 79 %) a 60 měsících (83 % a 79 %) byl v souladu s primárním cílovým parametrem účinnosti. Výskyt MMR ve 3 měsících (8 % pro skupinu SPRYCEL, resp. 0,4 % pro skupinu imatinib), 6 měsících (27 %, resp. 8 %), 9 měsících (39 %, resp. 18 %), ve 12 měsících (46 %, resp. 28 %), ve 24 měsících (64 % a 46 %), ve 36 měsících (67 % a 55 %), ve 48 měsících (73 % a 60 %) a v 60 měsících (76 % a 64 %) byl také v souladu s primárním cílovým parametrem účinnosti.
Hodnoty MMR v konkrétních časových bodech jsou zobrazeny graficky na Obrázku 2. Hodnoty MMR byly konzistentně vyšší u pacientů léčených dasatinibem ve srovnání s pacienty léčenými imatinibem.
Obrázek 2: Hodnoty MMR v průběhu času - Všichni radnomizovaní pacienti ve studii fáze 3 u nově diagnostikovaných pacientů s chronickou fází CML
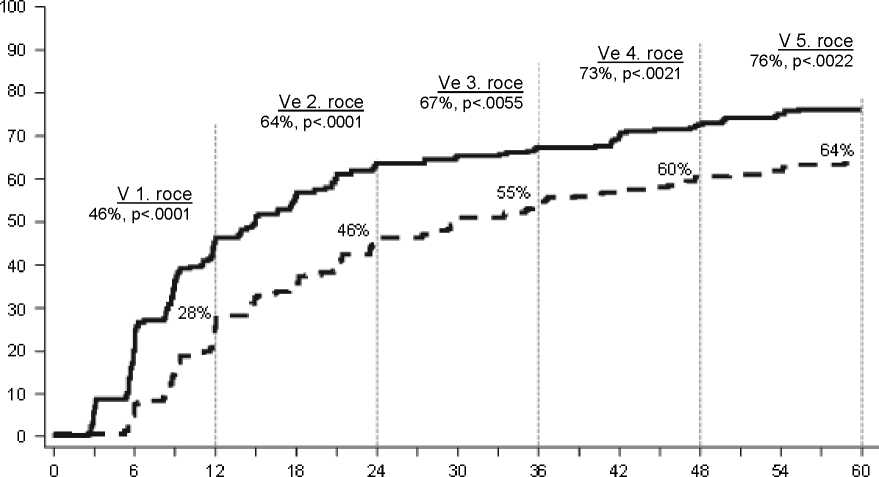
počet měsíců od randomizace
N
_Dasatinib 100 mg jednou denně 259
---------Imatinib 400 mg jednou denně 260
Podíl pacientů, kteří dosáhli hladiny transkriptů BCR-ABL <0,01 % (4-log snížení), byl vyšší ve skupině SPRYCEL v porovnání se skupinou imatinibu (54,1 % versus 45 %). Podíl pacientů, kteří dosáhli hladiny transkriptů BCR-ABL <0,0032 % (4.5-log snížení), byl vyšší ve skupině SPRYCEL oproti skupině imatinibu (44 % versus 34 %).
Hodnoty MR4,5 v průběhu času jsou zobrazeny graficky na Obrázku 3. Hodnoty MR4,5 byly konzistentně vyšší u pacientů léčených dasatinibem ve srovnání s pacienty léčenými imatinibem.
Obrázek 3: Hodnoty MR4,5 v průběhu času - Všichni radnomizovaní pacienti ve studii fáze 3 u nově diagnostikovaných pacientů s chronickou fází CML
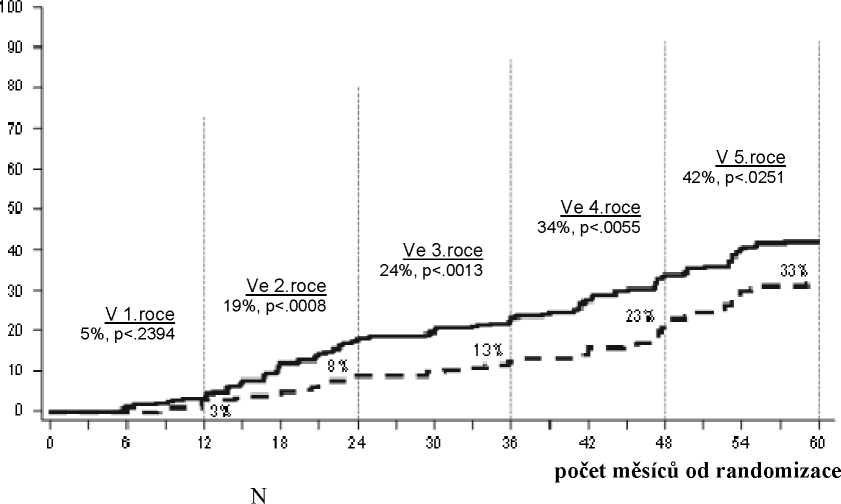
Dasatinib 100 mg jednou denně 259
Imatinib 400 mg jednou denně 260
Výskyt MMR u každé rizikové skupiny stanovený podle Hasfordova indexu byl vyšší ve skupině SPRYCEL ve srovnání se skupinou imatinibu (nízké riziko: 90 %, resp. 69 %; střední riziko: 71 %, resp. 65 %; vysoké riziko: 67 %, resp. 54 %).
V další analýze dosáhlo časné molekulární odpovědi (definované jako hladina BCR-ABL < 10 % ve 3 měsících) více pacientů ve skupině dasatinibu (84 %) oproti skupině imatinibu (64 %). Pacienti s časnou molekulární odpovědí měli nižší riziko přeměny, vyšší míru přežití bez progrese (PFS) a vyšší míru celkového přežití (OS), viz tabulka 6.
Tabulka č. 6: Pacienti ve skupině dasatinibu s BCR-ABL < 10 % a > 10 % ve 3 měsících
|
Dasatinib N = 235 |
Pacienti s BCR-ABL < 10% ve 3 měsících |
Pacienti s BCR-ABL > 10% ve 3 měsících |
|
Počet pacientů (%) |
198 (84,3) |
37 (15,7) |
|
Přeměna u pacientů ve 60 měsících, n/N (%) |
6/198 (3,0) |
5/37 (13,5) |
|
Podíl pacientů přežívajících bez progrese (PFS) ve 60 měsících (95% CI) |
92,0% (89,6, 95,2) |
73,8% (52,0, 86,8) |
|
Podíl celkově přežívajících pacientů (OS) v 60 měsících (95% CI) |
93,8% (89,3, 96,4) |
80,6% (63,5, 90,2) |
Hodnoty OS v konkrétních časových bodech jsou zobrazeny graficky na Obrázku 4. Hodnota OS byla konzistentně vyšší u pacientů léčených dasatinibem, kteří dosáhli BCR-ABL úrovně < 10 % po třech měsících léčby, než u pacientů, kteří této úrovně nedosáhli.
Obrázek 4: "Landmark" analýza celkového přežití u dasatinibu při BCR-ABL úrovni (< 10 % nebo > 10 %) po 3 měsících léčby ve studii fáze 3 u nově diagnostikovaných pacientů s chronickou fází CML
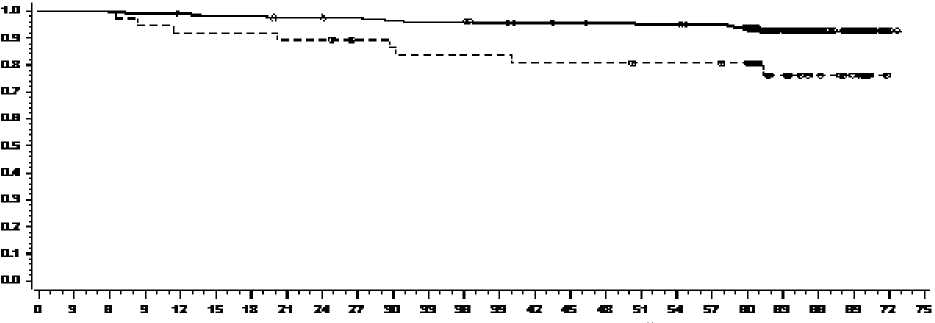
MESÍCE
Rizikoví pacienti
<=10% 198 198 197 196 195 193 193 191 191 190 188 187 187 184 182 181 180 179 179 177 171 96 54 29 3 0
>10% 37 37 37 35 34 34 34 33 33 31 30 29 29 29 28 28 28 27 27 27 26 15 10 6 0 0
M
u
‘HH
>{Z)
£
>N tú >M a.
‘HH
0
a.
------>10%
00(3 Censorováno
_<10%
'■ ■’ Censorováno
SKUPINA
<10%
>10%
# ÚMRTÍ / # Pacienti
14/198
8/37
MEDIÁN (95% CI) .(. - .)
.(. - .)
POMÉR RIZIKA (95% CI)
0,29 (0,12 - 0,69)
Progrese onemocnění byla definována jako úbytek krevních buněk navzdory odpovídající terapii, ztráta kompletní hematologické odpovědi (CHR), částečná ztráta CyR nebo CCyR, progrese do akcelerované fáze nebo blastické krize, nebo smrt. Odhadovaný podíl pacientů přežívajících bez progrese (PFS) 60 měsíců byl 88,9 % (CI: 84 % - 92,4 %) jak u skupiny přípravku SPRYCEL, tak imatinibu. Ve 48 měsících přechod do akcelerované fáze nebo do blastické nastal u méně pacientů léčených dasatinibem (n = 8;3 %) než u pacientů léčených imatinibem (n = 15; 5,8 %). Odhadované procento přežití po 60 měsících bylo 90,9 % (CI: 86,6 % - 93,8 %) u pacientů léčených dasatinibem a 89,6 % (CI: 85,2 % - 92,8 %) u pacientů léčených imatinibem. Nevyskytl se žádný rozdíl mezi OS (HR 1,01, 95 % CI: 0,58-1,73, p= 0,9800) a PFS (HR 1,00, 95 % CI: 0,58-1,72, p = 0,9998) u dasatinibu a imatinibu.
U pacientů, u nichž byla hlášena progrese onemocnění nebo ukončení léčby dasatinibem nebo imatinibem, bylo pořadí BCR-ABL provedeno u těch pacientů, kde byly k dispozici krevní vzorky. Výskyt mutací pozorovaný v obou léčených skupinách byl podobný. Mezi pacienty léčenými dasatinibem byly zjištěny mutace T315I, F317I/L a V299L. Spektrum mutací zjištěné ve skupině léčené imatinibem bylo odlišné. Na základě údajů in vitro se dasatinib nejevil účinný proti mutaci
T315I.
Chronická fáze CML - rezistence a intolerance k předchozí léčbě imatinibem Byly provedeny dvě klinické studie u pacientů rezistentních k imatinibu nebo intolerantních k imatinibu; primárním cílovým parametrem účinnosti byla v těchto studiích velká cytogenetická odpověď (MCyR).
Studie 1
Otevřená randomizovaná nekomparativní multicentrická studie byla provedena u pacientů, u nichž selhala předchozí léčba imatinibem v dávce 400 nebo 600 mg. Pacienti byli randomizováni (2:1) buď do skupiny dasatinib (70 mg dvakrát denně), nebo imatinib (400 mg dvakrát denně). Přeřazení do alternativní léčebné skupiny bylo povoleno, jestliže pacient vykazoval známky progrese nemoci nebo intolerance, kterou nebylo možné zvládnout úpravou dávkování. Primárním cílovým parametrem byla velká cytogenetická odpověď (MCyR) za 12 týdnů. K dispozici jsou výsledky u 150 pacientů: 101 bylo randomizováno do skupiny s dasatinibem a 49 do skupiny s imatinibem (všichni rezistentní na imatinib). Medián doby od diagnózy do randomizace byl 64 měsíců ve skupině s dasatinibem a 52 měsíců ve skupině s imatinibem. Všichni pacienti podstoupili extenzivní předléčení. Předchozí kompletní hematologická odpověď (CHR) na imatinib byla dosažena u 93 % z celkové populace pacientů. Předchozí velká cytogenetická odpověď (MCyR) na imatinib byla dosažena u 28 % pacientů ve skupině dasatinib a u 29 % pacientů ve skupině imatinib.
Střední délka léčby byla 23 měsíce u dasatinibu (přičemž 44 % pacientů je doposud léčeno po dobu > 24 měsíců) a 3 měsíce u imatinibu (přičemž 10 % pacientů je doposud léčeno po dobu > 24 měsíců). Ve skupině s dasatinibem dosáhlo kompletní hematologickou odpověď (CHR) před přeřazením (cross-over) 93 % pacientů a ve skupině s imatinibem dosáhlo kompletní hematologickou odpověď (CHR) před přeřazením 82 % pacientů.
V průběhu 3 měsíců, došlo k velké cytogenetické odpovědi (MCyR) častěji ve skupině dasatinib (36 %) než ve skupině imatinib (29 %), přičemž u 22 % pacientů ve skupině s dasatinibem byla hlášena kompletní cytogenetická odpověď (CCyR), zatímco ve skupině s imatinibem byla kompletní cytogenetická odpověď (CCyR) dosažena pouze u 8 % pacientů. Při delší léčbě a následném sledování (střední délka 24 měsíců), byla MCyR dosažena u 53 % pacientů léčených dasatinibem (CCyR u 44 %) a u 33 % pacientů léčených imatinibem (CCyR u 18 %) před přeřazením do druhé léčebné skupiny. Z pacientů, kteří byli před zařazením do studie léčeni imatinibem v dávce 400 mg, dosáhlo MCyR 61 % pacientů v rameni s dasatinibem a 50 % v rameni s imatinibem.
Podle Kaplan-Meierových odhadů byl podíl pacientů, u kterých se MCyR udržela 1 rok, 92 % (95 % CI: [85 %-100 %]) u dasatinibu (CCyR 97 %, 95 % CI: [92 %-100 %]) a 74 % (95 % CI: [49 %-100 %]) u imatinibu (CCyR 100 %). Podíl pacientů, u kterých se MCyR udržela 18 měsíců, byl 90 % (95 % CI: [82 %-98 %]) u dasatinibu (CCyR 94 %, 95 % CI: [87 %-100 %]) a 74 % (95 % CI: [49 %-100 %]) u imatinibu (CCyR 100 %).
Podle Kaplan-Meierových odhadů podíl přežívajících pacientů bez progrese (PFS) 1 rok byl 91 %
(95 % CI: [85 %-97 %]) ve skupině s dasatinibem a 73 % (95 % CI: [54 %-91 %]) s imatinibem. Podíl pacientů přežívajících bez progrese 2 roky byl 86 % (95 % CI: [78 %-93 %]) ve skupině s dasatinibem a 65 % (95 % CI: [43 %-87 %]) s imatinibem.
Léčba selhala u celkem 43 % pacientů ve skupině dasatinib a u 82 % pacientů ve skupině imatinib. Selhání léčby bylo definováno jako progrese nemoci nebo převedení (cross-over) na jinou léčbu (chybějící odpověď, intolerance zkoušeného léku atd).
Podíl velké molekulární odpovědi (definovaný jako BCR-ABL/kontrolní transkripce < 0,1 % podle RQ-PCR ve vzorcích periferní krve) byl před přeřazením do alternativní léčebné skupny 29 % pro dasatinib a 12 % pro imatinib.
Studie 2
Otevřená jednoramenná multicentrická studie byla provedena u pacientů rezistentních nebo intolerantních k imatinibu (tj. u pacientů, u nichž v průběhu léčby imatinibem došlo k závažné toxicitě, která zabránila další léčbě).
Celkem 387 pacientům byl podáván dasatinib v dávce 70 mg dvakrát denně (288 rezistentních pacientů a 99 intolerantních pacientů). Střední doba od diagnózy do zahájení léčby byla 61 měsíců. Většina pacientů (53 %) podstoupila předchozí léčbu imatinibem po dobu více než 3 let. Většina rezistentních pacientů (72 %) užívala imatinib v dávce > 600 mg. Kromě léčby imatinibem podstoupilo 35 % pacientů předchozí cytotoxickou chemoterapii, 65 % předchozí léčbu interferonem a 10 % předchozí transplantaci kmenových buněk. U 38 % pacientů byly zjištěny výchozí mutace, o nichž je známo, že vyvolávají rezistenci na imatinib. Střední doba léčby dasatinibem byla 24 měsíce, přičemž 51 % pacientů je doposud léčeno po dobu > 24 měsíců. Výsledky účinnosti jsou uvedeny v tabulce č. 7. MCyR byla dosažena u 55 % pacientů rezistentních na imatinib a u 82 % pacientů intolerantních k imatinibu. V průběhu minimálně 24 měsíců sledování (follow-up) pouze u 21 z 240 pacientů, kteří dosáhli velké cytogenetické odpovědi (MCyR), došlo k progresi nemoci a nebylo dosaženo střední doby trvání MCyR.
Podle Kaplan-Meierových odhadů u 95 % pacientů (95 % CI: [92 %-98 %]) trvala MCyR 1 rok a u 88 % pacientů (95 % CI: [83 %-93 %]) trvala MCyR 2 roky. Podíl pacientů, u kterých trvala CCyR
1 rok, byl 97 % (95 % CI: [94 %-99 %]) a za 2 roky to bylo 90 % (95 % CI: [86 %-95 %]). 42 % pacientů rezistentních na imatinib s žádnou předcházející MCyR na imatinib (n= 188) dosáhlo s dasatinibem MCyR.
U 38 % pacientů zařazených do této studie se zjistilo 45 různých mutací BCR-ABL. Kompletní hematologické odpovědi nebo velké cytogenetické odpovědi (MCyR) bylo dosaženo u pacientů, kteří měli různé druhy BCR-ABL mutací spojených s rezistencí na imatinib kromě T315I. Výskyt MCyR za
2 roky byl podobný, ať už měli pacienti jakoukoli výchozí BCR-ABL mutaci (63 %), P-loop mutaci (61 %), nebo žádnou mutaci (62 %).
Mezi pacienty rezistentními na imatinib byl odhadovaný podíl PFS za 1 rok 88 % (95 % CI: [84 %-92 %]) a 75 % (95 % CI: [69 %-81 %]) za 2 roky. Mezi pacienty intolerantními k imatinibu byl odhadovaný podíl PFS za 1 rok 98 % (95 % CI: [95 %-100 %]) a 94 % (95 % CI: [88 %-99 %]) za 2 roky.
Výskyt velké molekulární odpovědi za 24 měsíců byl 45 % (35 % u pacientů rezistentních na imatinib a 74 % u pacientů netolerujících imatinib).
Akcelerovaná _ fáze CML
Otevřená jednoramenná multicentrická studie byla provedena u pacientů intolerantních nebo rezistentních na imatinib. Celkem 174 pacientům byl podáván dasatinib v dávce 70 mg dvakrát denně (161 rezistentních pacientů a 13 intolerantních pacientů k imatinibu). Střední doba od diagnózy do zahájení léčby byla 82 měsíců. Střední doba léčby dasatinibem byla 14 měsíců, přičemž 31 % pacientů je doposud léčeno po dobu > 24 měsíců. Výskyt velké molekulární odpovědi za 24 měsíců byl 46 % (zhodnoceno u 41 pacientů s CCyR). Další výsledky účinnosti jsou uvedeny v tabulce č. 7.
Myeloidní blastická fáze CML
Byla provedena otevřená jednoramenná multicentrická studie u pacientů intolerantních nebo rezistentních na léčbu imatinibem. Celkem 109 pacientům byl podáván dasatinib v dávce 70 mg dvakrát denně (99 rezistentních pacientů a 10 intolerantních pacientů k imatinibu). Střední doba od diagnózy do zahájení léčby byla 48 měsíců. Střední doba léčby dasatinibem byla 3,5 měsíce, přičemž 12 % pacientů je doposud léčeno po dobu > 24 měsíců. Výskyt velké molekulární odpovědi za 24 měsíců byl 68 % (zhodnoceno u 19 pacientů s CCyR). Další výsledky účinnosti jsou uvedeny v tabulce č. 7.
Lymfoidní blastická fáze CML a Ph+ ALL
Byla provedena otevřená jednoramenná multicentrická studie u pacientů v lymfoidní blastické fázi CML nebo s Ph+ ALL, kteří byli intolerantní nebo rezistentní na předchozí léčbu imatinibem. Celkem 48 pacientům v lymfoidní blastické fázi CML byl podáván dasatinib v dávce 70 mg dvakrát denně (42 rezistentních pacientů a 6 intolerantních pacientů k imatinibu). Střední doba od diagnózy do zahájení léčby byla 28 měsíců. Střední doba léčby dasatinibem byla 3 měsíce, přičemž 2 % pacientů je doposud léčeno po dobu > 24 měsíců. Výskyt velké molekulární odpovědi za 24 měsíců byl 50 % (všech 22 léčených pacientů s CCyR). Kromě toho 46 pacientů s Ph+ ALL bylo léčeno dasatinibem v dávce 70 mg dvakrát denně (44 rezistentních a 2 intolerantní pacienti k imatinibu). Střední doba od diagnózy do zahájení léčby byla 18 měsíců. Střední doba léčby dasatinibem byla 3 měsíce, přičemž 7 % pacientů je doposud léčeno po dobu > 24 měsíců. Výskyt velké molekulární odpovědi za 24 měsíců byl 52 % (všech 25 léčených pacientů s CCyR). Další výsledky účinnosti jsou uvedeny v tabulce č. 7. Je pozoruhodné, že byla rychle dosažena velká hematologická odpověď (MaHR) (většinou do 35 dnů od podání první dávky dasatinibu u pacientů v lymfoidní blastické fázi CML a do 55 dnů u pacientů s Ph+ ALL).
Tabulka č. 7 Účinnost v jednoramenných klinických studiícha fáze II s přípravkem
SPRYCEL
|
Chronická (n= 387) |
Akcelerovaná (n= 174)a |
Myeloidní blastická (n= 109)a |
Lymfoidní blastická (n= 48)a |
Ph+ ALL (n= 46) | |
|
Hematologická odpověďb (%) | |||||
|
MaHR (95% CI) |
n/a |
64% (57-72) |
33% (24-43) |
35% (22-51) |
41% (27-57) |
|
CHR (95% CI) |
91% (88-94) |
50% (42-58) |
26% (18-35) |
29% (17-44) |
35% (21-50) |
|
NEL (95% CI) |
n/a |
14% (10-21) |
7% (3-14) |
6% (1-17) |
7% (1-18) |
|
Trvání MaHR (%; Kaplan-Meierovy odhady) | |||||
|
1. rok |
n/a |
79% (71-87) |
71% (55-87) |
29% (3-56) |
32% (8-56) |
|
2. rok |
n/a |
60% (50-70) |
41% (21-60) |
10% (0-28) |
24% (2-47) |
|
Cytogenetická odpověďc |
(%) | ||||
|
MCyR (95% CI) |
62% (57-67) |
40% (33-48) |
34% (25-44) |
52% (37-67) |
57% (41-71) |
|
CCyR (95% CI) |
54% (48-59) |
33% (26-41) |
27% (19-36) |
46% (31-61) |
54% (39-69) |
|
Přežití (%; Kaplan-Meierovy odhady) | |||||
|
Bez progrese |
91% (88-94) |
64% (57-72) |
35% (25-45) |
14% (3-25) |
21% (9-34) |
|
1. rok | |||||
|
2. rok |
80% (75-84) |
46% (38-54) |
20% (11-29) |
5% (0-13) |
12% (2-23) |
|
Celkem |
97% (95-99) |
83% (77-89) |
48% (38-59) |
30% (14-47) |
35% (20-51) |
|
1. rok | |||||
|
2. rok |
94% (91-97) |
72% (64-79) |
38% (27-50) |
26% (10-42) |
31% (16-47) |
Údaje uvedené v této tabulce jsou ze studií, kde jako zahajovací byla použita dávka 70 mg dvakrát denně. Viz bod 4.2 doporučená zahajovací dávka.
a Ve zvýrazněném fontu jsou uvedeny výsledky primárních cílových parametrů.
b Kritéria hematologické odpovědi (všechny odpovědi byly potvrzeny po 4 týdnech):Velká hematologická odpověď:
(MaHR) = kompletní hematologická odpověď (CHR)"+ žádný průkaz leukémie (NEL)
CHR (chronická CML): Bílé krvinky (WBC) < institucionální ULN, krevní destičky < 450 000/mm3, žádné blasty ani promyelocyty v periferní krvi, < 5 % myelocytů plus metamyelocytů v periferní krvi, < 20 % basofilů v periferní krvi a žádné extramedulární postižení.
CHR (pokročilá CML/Ph+ ALL): WBC < institucionální ULN, ANC > 1 000/mm3, krevní destičky > 100 000/mm3, žádné blasty ani promyelocyty v periferní krvi, blasty v kostní dřeni < 5 %, < 5 % myelocytů plus metamyelocytů v periferní krvi, < 20 % basofilů v periferní krvi a žádné extramedulární postižení.
nEl: stejná kritéria jako u CHR, ale ANC > 500/mm3 a < 1 000/mm3 a/nebo krevní destičky > 20 000/mm3 a < 100 000/mm3.
c Kritéria cytogenetické odpovědi: kompletní (0% Ph+ metafází) nebo parciální (> 0 %-35 %). Velká cytogenetická odpověď (MCyR) (0 %-35 %) zahrnuje jak kompletní, tak i parciální odpovědi. n/a = neuplatňuje se; CI = konfidenční interval; ULN = horní hranice normálního rozpětí
Výsledek u pacientů s transplantací kostní dřeně po léčbě dasatinibem nebyl plně vyhodnocen.
Klinické studie fáze III u pacientů s CML v chronické, akcelerované fázi, nebo v myeloidní blastické krizi, a pacientů s Ph+ ALL, kteří byli rezistentní nebo intolerantní k imatinibu
Byly provedeny dvě randomizované, otevřené studie pro zhodnocení účinnosti dasatinibu při podávání jednou denně ve srovnání s podáváním dasatinibu dvakrát denně. Výsledky uvedené níže vycházejí z 2letého a 7letého sledování od zahájení léčby dasatinibem.
Studie 1
Ve studii chronické fáze CML byla primárním cílovým parametrem MCyR u pacientů rezistentních na imatinib. Hlavním sekundárním cílovým parametrem byla MCyR při celkové denní dávce u imatinib-rezistentních pacientů. Další sekundární cílové parametry zahrnovaly trvání MCyR, přežití bez další progrese (PFS) a celkové přežití. Celkem 670 pacientů, z nichž 497 bylo rezistentních na imatinib, bylo randomizováno do skupin užívajících dasatinib v dávce 100 mg jednou denně, 140 mg jednou denně, 50 mg dvakrát denně nebo 70 mg dvakrát denně. Střední doba léčby pro všechny dosud léčené pacienty s minimálně 5letým sledováním (n=205) byla 59 měsíců (rozpětí 28-66 měsíců). Střední doba léčení byla 29,8 měsíců (rozpětí < 1-92,9 měsíců) pro všechny pacienty v 7letém sledování.
Účinnosti bylo dosaženo v rámci všech skupin léčených dasatinibem v režimu jednou denně, což demonstruje porovnatelnou účinnost (non-inferiorita) s režimem dvakrát denně u primárního cílového parametru účinnosti (rozdíl v MCyR 1,9 %; 95 % interval spolehlivosti [-6,8 % - 10,6 %]); nicméně léčebný režim100 mg jednou denně ukázal zlepšení bezpečnosti a snášenlivosti. Výsledky účinnosti jsou uvedeny v tabulce č. 8 a 9.
Tabulka č. 8: Účinnost přípravku SPRYCEL ve studii fáze III optimalizace dávkování:
imatinib rezistentní nebo intolerantní pacienti, chronická fáze CML (2leté výsledky)
|
Všichni pacienti |
n=167 | |
|
Imatinib rezistentní pac. |
n=124 | |
|
Výskyt hematologické odpovědib (%) (95% CI) | ||
|
CHR |
92% (86-95) | |
|
Cytogenetická opověďc (%) (95% CI) | ||
MCyR
63% (56-71) 59% (50-68)
50% (42-58) 44% (35-53)
Všichni pacienti Imatinib rezistentní pacienti CCyR
Všichni pacienti Imatinib rezistentní pac.
Velká molekulární odpověď u pacientů, kteří dosáhli CCyRd (%) (95% CI)
Všichni pacienti 69% (58-79)
Imatinib rezistentní pac._72% (58-83)
Výsledky zaznamenané při doporučené zahajovací dávce 100 mg jednou denně. b Kriteria hematologické odpovědi (všchny odpovědi byly potvrzeny po 4 týdnech): CHR (chronická CML): Bílé krvinky (WBC) < institucionální ULN, krevní destičky < 450 000/mm3, žádné blasty ani promyelocyty v periferní krvi, < 5 % myelocytů plus metamyelocytů v periferní krvi, basofily v periferní krvi < 20 %, a žádné extramedulární postižení. c Kritéria cytogenetické odpovědi: kompletní (0% Ph+ metafází) nebo parciální (> 0%-35%). Velká cytogenetická odpověď (MCyR) (0%-35%) zahrnuje jak kompletní, tak i parciální odpovědi. d Kritéria velké molekulární odpovědi: Definovaná jako BCR-ABL/kontrolní transkripce < 0,1 % podle RQ-PCR ve vzorcích periferní krve.
Tabulka č. 9: Dlouhodobá účinnost přípravku SPRYCEL ve studii fáze III optimalizace dávkování: imatinib rezistentní nebo intolerantní pacienti, chronická fáze CMLa
|
Minimální doba sledování | ||||
|
1 rok |
2 roky |
5 let |
7 let | |
|
Velká molekulární odpověď | ||||
|
Všichni pacienti |
NA |
37% (57/154) |
44% (71/160) |
46% (73/160) |
|
Imatinib rezistentní pacienti |
NA |
35% (41/117) |
42% (50/120) |
43% (51/120) |
|
Imatinib intolerantní pacienti |
NA |
43% (16/37) |
53% (21/40) |
55% (22/40) |
|
Přežití bez progreseb | ||||
|
Všichni pacienti |
90% (86, 95) |
80% (73, 87) |
51% (41, 60) |
42% (33, 51) |
|
Imatinib rezistentní pacienti |
88% (82, 94) |
77% (68, 85) |
49% (39, 59) |
39% (29, 49) |
|
Imatinib intolerantní pacienti |
97% (92, 100) |
87% (76, 99) |
56% (37, 76) |
51% (32, 67) |
|
Celkové přežití | ||||
|
Všichni pacienti |
96% (93, 99) |
91% (86, 96) |
78% (72, 85) |
65% (56, 72) |
|
Imatinib rezistentní pacienti |
94% (90, 98) |
89% (84, 95) |
77% (69, 85) |
63% (53, 71) |
|
Imatinib intolerantní pacienti |
100% (100, 100) |
95% (88, 100) |
82% (70, 94) |
70% (52, 82) |
a Výsledky zaznamenané při doporučené zahajovací dávce 100 mg jednou denně.
Progrese byla definována jako zvýšení počtu WBC, ztráta CHR nebo MCyR, > 30 % zvýšení v Ph+ metafázích, potvrzené AP/BP onemocnění nebo úmrtí. Ukazatel PFS byl analyzován na principu intent-to-treat a pacienti byli sledování do příhod včetně následné léčby.
b
Podle Kaplan-Meierových odhadů byla část pacientů léčených přípravkem dasatinib 100 mg jednou denně, kteří udrželi MCyR 18 měsíců, 93 % (95% CI: [88 %-98 %]).
Účinnost byla také hodnocena u pacientů, kteří byli intolerantní na imatinib. V této skupině pacientů, kteří užívali 100 mg jednou denně, bylo dosaženo MCyR u 77 % a CCyR u 67 %.
Studie 2
Ve studii pokročilé fáze CML a Ph+ ALL, byla primárním cílovým parametrem MaHR. Celkem bylo 611 pacientů randomizováno do skupin, kterým byl podáván dasatinib v dávce 140 mg jednou denně nebo 70 mg dvakrát denně. Střední doba trvání léčby byla přibližně 6 měsíců (rozpětí 0,03-31 měsíců).
Skupina s režimem dávkování jednou denně demonstrovala porovnatelnou účinnost (non-inferiorita) s režimem dávkování dvakrát denně u primárního cílového parametru účinnosti (rozdíl v MaHR 0,8 %; 95 % interval spolehlivosti [-7,1 % - 8,7 %]); nicméně léčebný režim140 mg jednou denně ukázal zlepšení bezpečnosti a snášenlivosti. Míra odpovědi je uvedena v tabulce č. 10.
Tabulka č. 10: Účinnost přípravku SPRYCEL ve studii optimalizace dávkování fáze III:
pokročilá fáze CML a Ph+ ALL (2leté výsledky)a
|
Akcelerovaná (n= 158) |
Myeloidní blastická (n= 75) |
Lymfoidní blastická (n= 33) |
Ph+ ALL (n= 40) | |
|
MaHRb |
66% |
28% |
42% |
38% |
|
(95% CI) |
(59-74) |
(18-40) |
(26-61) |
(23-54) |
|
CHRb |
47% |
17% |
21% |
33% |
|
(95% CI) |
(40-56) |
(10-28) |
(9-39) |
(19-49) |
|
NELb |
19% |
11% |
21% |
5% |
|
(95% CI) |
(13-26) |
(5-20) |
(9-39) |
(1-17) |
|
MCyRc |
39% |
28% |
52% |
70% |
|
(95% CI) |
(31-47) |
(18-40) |
(34-69) |
(54-83) |
|
CCyR |
32% |
17% |
39% |
50% |
|
(95% CI) |
(25-40) |
(10-28) |
(23-58) |
(34-66) |
a Výsledky získané při doporučené úvodní dávce 140 mg jednou denně (viz kap. 4.2).
b Kritéria hematologické odpovědi (všechny odpovědi byly potvrzeny po 4 týdnech): Velká hematologická odpověď (MaHR) = kompletní hematologická odpověď (CHR) + žádné známky leukemie (NEL).
CHR: WBC < institucionální ULN, ANC > 1 000/mm3, krevní destičky > 100 000/mm3, žádné blasty ani promyelocyty v periferní krvi, blasty kostní dřeně < 5 %, < 5 % myelocytů plus metamyelocytů v periferní krvi, basofily v periferní krvi < 20 %, a žádné extramedulární postižení.
NEL: stejná kriteria jako pro CHR, ale ANC > 500/mm3 a < 1 000/mm3, nebo krevní destičky > 20 000/mm3 a < 100 000/mm3.
c MCyR zahrnuje jak kompletní (0% Ph+ metafáze), tak parciální (> 0%-35%) odpovědi.
CI = interval spolehlivosti; ULN = horní limit normálního rozsahu.
U pacientů v akcelerované fázi CML léčených dávkou 140 mg jednou denně střední doba trvání MaHR a střední doba celkového přežití nebyla dosažena, ale medián PFS byl 25 měsíců.
U pacientů v myeloidní blastické fázi CML léčených dávkou 140 mg jednou denně byla střední doba trvání MaHR 8 měsíců; střední doba PFS byla 4 měsíce; střední doba celkového přežití byla 8 měsíců. U pacientů v lymfoidní blastické fázi CML léčených dávkou 140 mg jednou denně byla střední doba trvání MaHR 5 měsíců; střední doba PFS byla 5 měsíců, střední doba celkového přežití byla 11 měsíců.
U pacientů s Ph+ ALL léčených dávkou 140 mg jednou denně byla střední doba trvání MaHR 5 měsíců; střední doba PFS byla 4 měsíce, střední doba celkového přežití byla 7 měsíců.
Pediatrická populace
Evropská agentura pro léčivé přípravky udělila odklad povinnosti předložit výsledky studií s přípravkem SPRYCEL u jedné nebo více subskupin pediatrické populace s Philadelphia chromozom (BCR-ABL translokace)-pozitivní chronickou myeloidní leukémií a Philadelphia chromozom (BCR-ABL translokace)-pozitivní akutní lymfoblastickou leukemií (viz bod 4.2 informace pro pediatrické užití).
5.2 Farmakokinetické vlastnosti
Farmakokinetika dasatinibu byla hodnocena u 229 dospělých zdravých subjektů a u 84 pacientů. Absorpce
Dasatinib se po perorálním podání pacientům rychle absorbuje, vrcholové koncentrace jsou dosaženy po 0,5-3 hodinách. Po perorálním podání je zvýšení průměrné expozice (AUCt) přibližně přímo úměrné zvýšení dávky v rozsahu od 25 mg do 120 mg dvakrát denně. Celkový průměrný terminální poločas dasatinibu u pacientů je přibližně 5-6 hodin.
Data získaná od zdravých subjektů po podání jednorázové dávky 100 mg dasatinibu 30 minut po jídle s vysokým obsahem tuků ukázala 14 % zvýšení průměrné hodnoty AUC dasatinibu. Jídlo s nízkým obsahem tuků podané 30 minut před dasatinibem mělo za následek 21 % zvýšení průměrné hodnoty AUC dasatinibu. Pozorovaný vliv jídla nepředstavuje klinicky významné změny expozice.
Distribuce v organismu
U pacientů má dasatinib velký zdánlivý distribuční objem (2 505 l), což ukazuje, že tento léčivý přípravek je extenzivně distribuován do extravaskulárního prostoru. Při klinicky relevantních koncentracích byla vazba dasatinibu na plazmatické proteiny podle experimentů in vitro přibližně 96 %.
Biotransformace
Dasatinib se u lidí extenzivně metabolizuje mnoha enzymy, jež se účastní produkce metabolitů. U zdravých subjektů, jimž bylo podáno 100 mg [14C]-značeného dasatinibu, představoval nezměněný dasatinib 29 % cirkulující radioaktivity v plazmě. Plazmatická koncentrace a měřená aktivita in vitro ukazují, že metabolity dasatinibu zřejmě nehrají větší roli ve sledované farmakologii přípravku. Hlavním enzymem odpovědným za metabolizmus dasatinibu je CYP3A4.
Eliminace z organismu
Vylučování probíhá převážně stolicí, většinou ve formě metabolitů. Po jednorázové perorální dávce [14C]-značeného dasatinibu se přibližně 89 % dávky vyloučilo do 10 dnů, přičemž 4 % radioaktivity se objevilo v moči, 85 % radioaktivity se objevilo ve stolici. Nezměněný dasatinib představoval 0,1 % dávky v moči a 19 % dávky ve stolici, přičemž zbytek dávky byl ve formě metabolitů.
Poškození jater a ledvin
Vliv zhoršené funkce jater na farmakokinetiku jednorázové dávky dasatinibu byla hodnocena u 8 pacientů se středně těžkou poruchou funkce jater, kteří dostávali dávku 50 mg, a u 5 pacientů s těžkou poruchou funkce jater, kteří dostávali dávku 20 mg, a byla porovnávána se skupinou zdravých dobrovolníků, kteří dostávali dávku dasatinibu 70 mg. Střední hodnota Cmax a AUC dasatinibu korigovaná na dávku 70 mg, byla u pacientů se středně těžkou poruchou funkce jater snížena o 47 %, resp. o 8 % oproti pacientům s normální funkcí jater. U pacientů s těžkou poruchou funkce jater byla střední hodnota Cmax a AUC korigovaná na dávku 70 mg snížena o 43 %, resp. o 28 % oproti pacientům s normální funkcí jater (viz body 4.2 a 4.4).
Dasatinib a jeho metabolity se vylučují ledvinami pouze minimálně.
5.3 Předklinické údaje vztahující se k bezpečnosti
Neklinický bezpečnostní profil dasatinibu byl hodnocen v souboru studií in vitro a in vivo na myších, potkanech, opicích a králících.
Primární toxicita byla zjištěna v gastrointestinálním, hemopoetickém a lymfatickém systému. Gastrointestinální toxicita představovala u potkanů a opic dávku limitující toxicitu (tzv. DLT), neboť střeva byla konzistentním cílovým orgánem. U potkanů bylo minimální až střední snížení erytrocytových parametrů doprovázeno změnami v kostní dřeni; podobné změny se s nižší incidencí objevily u opic. Lymfatická toxicita u potkanů spočívala v lymfatické depleci lymfatických žláz, sleziny a brzlíku a ve snížené hmotnosti lymfatických orgánů. Změny v gastrointestinálním, hemopoetickém a lymfatickém systému byly po ukončení léčby reverzibilní.
Renální změny u opic léčených po dobu až 9 měsíců se omezily na zvýšení mineralizace ledvin. Ve studii na opicích, jimž byla podána akutní jednorázová perorální dávka, bylo pozorováno krvácení do kůže, ale takovéto krvácení již nebylo pozorováno ve studiích s opakovanými dávkami na opicích nebo potkanech. U potkanů dasatinib inhiboval shlukování krevních destiček in vitro a prodlužoval čas krvácení do pokožky in vivo, avšak nevyvolával spontánní hemoragii.
Aktivita dasatinibu in vitro při analýze hERG a Purkyněho vláken naznačuje možnost prodloužení srdeční ventrikulární repolarizace (interval QT). Ve studii in vivo s jednorázovou dávkou na telemetricky měřených opicích při vědomí však nebyly zjištěny žádné změny intervalu QT ani tvaru vlny na EKG.
Dasatinib nebyl mutagenní při studiích bakteriálních buněk in vitro (Amesův test) ani genotoxický při mikronukleárních studiích in vivo na potkanech. Dasatinib byl klastogenní in vitro pro dělící se vaječníkové buňky čínského křečka (CHO).
V konvenční studii fertility a časného embryonálního vývoje u potkanů neovlivňoval dasatinib samčí ani samičí fertilitu, ale při dávkách přibližujících se klinickým expozicím u lidí indukoval embryoletalitu. Při studiích embryofetálního vývoje indukoval dasatinib rovněž embryoletalitu zároveň se zmenšením velikosti vrhu u potkanů stejně jako se změnami fetálního skeletu u potkanů i králíků. Tyto účinky se vyskytovaly při dávkách, které nevyvolávaly toxicitu u matek, což značí, že dasatinib je látka se selektivní toxicitou na reprodukci od implantace až po dokončení organogeneze.
U myší indukoval dasatinib imunosupresi, která byla závislá na dávce a kterou bylo možné účinně zvládat snížením dávky a/nebo změnami v dávkování. Dasatinib měl fototoxický potenciál v testu fototoxicity vychytávání neutrálního červeného světla na myších fibroblastech in vitro. V testech in vivo po jednorázovém perorálním podání samicím myší bez srsti nebyl dasatinib shledán fototoxickým při expozicích až do výše trojnásobku expozice u lidí po podání doporučené terapeutické dávky (na základě AUC).
Ve dvouleté studii kancerogenity byly potkanům podávány perorální dávky dasatinibu 0,3 mg/kg/den,
1 mg/kg/den a 3 mg/kg/den. Po podávání nejvyšší dávky dosáhla plazmatická expozice (AUC) úrovně srovnatelné s expozicí u člověka při doporučeném rozsahu zahajovacích dávek 100 mg až 140 mg denně. Byl zaznamenán statisticky významný zvýšený výskyt skvamózního buněčného karcinomu a papilomů v děloze a na děložním čípku samic léčených vysokými dávkami, a adenomu prostaty u samců léčených nízkými dávkami. Význam těchto nálezů ze studie kancerogenity u potkanů není pro člověka známý.
6. FARMACEUTICKÉ ÚDAJE
6.1 Seznam pomocných látek
Jádro tablety Monohydrát laktosy
Mikrokrystalická celulosa Sodná sůl kroskarmelosy Hyprolosa Magnesium-stearát
Potahová vrstva tablety Hypromelosa Oxid titaničitý Makrogol 400
6.2 Inkompatibility
Neuplatňuje se.
6.3 Doba použitelnosti
3 roky.
6.4 Zvláštní opatření pro uchovávání
Tento léčivý přípravek nevyžaduje žádné zvláštní podmínky uchovávání.
6.5 Druh obalu a obsah balení
SPRYCEL 20 mg, 50 mg, 70 mg potahované tablety
Al/Al blistry (kalendářní blistry nebo jednodávkové perforované blistry).
Lahvička z polyethylenu vysoké hustoty (HDPE) s dětským bezpečnostním polypropylenovým uzávěrem.
Krabička obsahující 56 potahovaných tablet ve 4 kalendářních blistrech se 14 potahovanými tabletami v každém blistru.
Krabička obsahující 60 potahovaných tablet v jednodávkových perforovaných blistrech.
Krabička obsahující jednu lahvičku se 60 potahovanými tabletami.
SPRYCEL 80 mg, 100 mg, 140 mg potahované tablety Al/Al blistry (jednodávkové perforované blistry).
Lahvička z polyethylenu vysoké hustoty (HDPE) s dětským bezpečnostním polypropylenovým uzávěrem.
Krabička obsahující 30 potahovaných tablet v jednodávkových perforovaných blistrech.
Krabička obsahující jednu lahvičku se 30 potahovanými tabletami.
Na trhu nemusí být k dispozici všechny velikosti balení.
6.6 Zvláštní opatření pro likvidaci přípravku a pro zacházení s ním
Potahované tablety se skládají z jádra tablety obaleného potahem, který má zabránit působení účinné látky na zdravotnické pracovníky. Pokud se však potahované tablety náhodně rozdrtí nebo rozbijí, zdravotničtí pracovnící by měli při likvidaci použít jednorázové rukavice určené pro chemoterapeutika, aby se minimalizovalo riziko kožní expozice.
Veškerý nepoužitý léčivý přípravek nebo odpad musí být zlikvidován v souladu s místními požadavky.
7. DRŽITEL ROZHODNUTÍ O REGISTRACI
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Velká Británie
8. REGISTRAČNÍ ČÍSLO(A)
SPRYCEL 20 mg potahované tablety EU/1/06/363/004 EU/1/06/363/007 EU/1/06/363/001
SPRYCEL 50 mg potahované tablety EU/1/06/363/005 EU/1/06/363/008 EU/1/06/363/002
SPRYCEL 70 mg potahované tablety EU/1/06/363/006 EU/1/06/363/009 EU/1/06/363/003
SPRYCEL 80 mg potahované tablety
EU/1/06/363/013
EU/1/06/363/012
SPRYCEL 100 mg potahované tablety
EU/1/06/363/011
EU/1/06/363/010
SPRYCEL 140 mg potahované tablety
EU/1/06/363/015
EU/1/06/363/014
9. DATUM PRVNÍ REGISTRACE/PRODLOUŽENÍ REGISTRACE
Datum první registrace: 20. listopad 2006
Datum posledního prodloužení registrace: 20. listopadu 2011
10. DATUM REVIZE TEXTU
Podrobné informace o tomto léčivém přípravku jsou k dispozici na webových stránkách Evropské agentury pro léčivé přípravky na adrese http://www.ema.europa.eu/
PŘÍLOHA II
A. VÝROBCE ODPOVĚDNÝ ZA PROPOUŠTĚNÍ ŠARŽÍ
B. PODMÍNKY NEBO OMEZENÍ VÝDEJE A POUŽITÍ
C. DALŠÍ PODMÍNKY A POŽADAVKY REGISTRACE
D. PODMÍNKY NEBO OMEZENÍ S OHLEDEM NA BEZPEČNÉ A ÚČINNÉ POUŽÍVÁNÍ LÉČIVÉHO PŘÍPRAVKU
A. VÝROBCE ODPOVĚDNÝ ZA PROPOUŠTĚNÍ ŠARŽÍ
Název a adresa výrobce odpovědného za propouštění šarží
Bristol-Myers Squibb S.r.l.
Contrada Fontana del Ceraso 03012 Anagni (FR)
Itálie
B. PODMÍNKY NEBO OMEZENÍ VÝDEJE A POUŽITÍ
Výdej léčivého přípravku je vázán na lékařský předpis s omezením (viz Příloha I: Souhrn údajů o přípravku, bod 4.2).
C. DALŠÍ PODMÍNKY A POŽADAVKY REGISTRACE ■ Pravidelně aktualizované zprávy o bezpečnosti
Požadavky pro předkládání pravidelně aktualizovaných zpráv o bezpečnosti pro tento léčivý přípravek jsou uvedeny v seznamu referenčních dat Unie (seznam EURD) stanoveném v čl. 107c odst. 7 směrnice 2001/83/ES a jakékoli následné změny jsou zveřejněny na evropském webovém portálu pro léčivé přípravky.
D. PODMÍNKY NEBO OMEZENÍ S OHLEDEM NA BEZPEČNÉ A ÚČINNÉ POUŽÍVÁNÍ TOHOTO LÉČIVÉHO PŘÍPRAVKU
■ Plán řízení rizik (RMP)
Držitel rozhodnutí o registraci uskuteční požadované činnosti a intervence v oblasti farmakovigilance podrobně popsané ve schváleném RMP uvedeném v modulu 1.8.2 registrace a ve veškerých schválených následných aktualizacích RMP.
Aktualizovaný RMP je třeba předložit:
■ na žádost Evropské agentury pro léčivé přípravky,
■ při každé změně systému řízení rizik, zejména v důsledku obdržení nových informací, které mohou vést k významným změnám poměru přínosů a rizik, nebo z důvodu dosažení význačného milníku (v rámci farmakovigilance nebo minimalizace rizik).
PŘÍLOHA III
OZNAČENÍ NA OBALU A PŘÍBALOVÁ INFORMACE
A. OZNAČENÍ NA OBALU
SPRYCEL 20 mg potahované tablety dasatinibum
1 potahovaná tableta obsahuje dasatinibum 20 mg (jako monohydrát).
Pomocné látky: obsahuje monohydrát laktosy. Další údaje v příbalové informaci.
56 potahovaných tablet 60 x 1 potahovaná tableta 60 potahovaných tablet
Perorální podání.
Před použitím si přečtěte příbalovou informaci.
Uchovávejte mimo dohled a dosah dětí.
Krabička:
EXP
10. ZVLÁŠTNÍ OPATŘENÍ PRO LIKVIDACI NEPOUŽITÝCH LÉČIVÝCH PŘÍPRAVKŮ NEBO ODPADU Z NICH, POKUD JE TO VHODNÉ
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Velká Británie
EU/1/06/363/004 - 56 potahovaných tablet (blistry) EU/1/06/363/007 - 60 x 1 potahovaná tableta (jednodávkové blistry) EU/1/06/363/001 - 60 potahovaných tablet (lahvička)
Krabička:
č.š.:
Štítek na lahvičce: Lot
Krabička: sprycel 20 mg
2D čárový kód s jedinečným indentifikátorem.
SPRYCEL 20 mg tablety dasatinibum
BRISTOL-MYERS SQUIBB PHARMA EEIG
EXP
Lot
kalendářní balení:
Pondělí
Úterý
Středa
Čtvrtek
Pátek
Sobota
Neděle
KRABIČKA A ŠTÍTEK PRO BALENÍ V LAHVÍCH KRABIČKA PRO BALENÍ V BLISTRECH
1. NÁZEV LÉČIVÉHO PŘÍPRAVKU
SPRYCEL 50 mg potahované tablety dasatinibum
2. OBSAH LÉČIVÉ LÁTKY/LÉČIVÝCH LÁTEK
1 potahovaná tableta obsahuje dasatinibum 50 mg (jako monohydrát).
3. SEZNAM POMOCNÝCH LÁTEK
Pomocné látky: obsahuje monohydrát laktosy. Další údaje v příbalové informaci.
4. LÉKOVÁ FORMA A OBSAH BALENÍ
56 potahovaných tablet 60 x 1 potahovaná tableta 60 potahovaných tablet
5. ZPŮSOB A CESTA/CESTY PODÁNÍ
Perorální podání.
Před použitím si přečtěte příbalovou informaci.
6. ZVLÁŠTNÍ UPOZORNĚNÍ, ŽE LÉČIVÝ PŘÍPRAVEK MUSÍ BÝT UCHOVÁVÁN MIMO DOHLED A DOSAH DĚTÍ
Uchovávejte mimo dohled a dosah dětí.
7. DALŠÍ ZVLÁŠTNÍ UPOZORNĚNÍ, POKUD JE POTŘEBNÉ
8. POUŽITELNOST
Krabička:
EXP
10. ZVLÁŠTNÍ OPATŘENÍ PRO LIKVIDACI NEPOUŽITÝCH LÉČIVÝCH PŘÍPRAVKŮ NEBO ODPADU Z NICH, POKUD JE TO VHODNÉ
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Velká Británie
EU/1/06/363/005 - 56 potahovaných tablet (blistry) EU/1/06/363/008 - 60 x 1 potahovaná tableta (jednodávkové blistry) EU/1/06/363/002 - 60 potahovaných tablet (lahvička)
Krabička:
č.š.:
Štítek na lahvičce: Lot
2D čárový kód s jedinečným indentifikátorem.
SPRYCEL 50 mg tablety dasatinibum
BRISTOL-MYERS SQUIBB PHARMA EEIG
EXP
Lot
kalendářní balení:
Pondělí
Úterý
Středa
Čtvrtek
Pátek
Sobota
Neděle
KRABIČKA A ŠTÍTEK PRO BALENÍ V LAHVÍCH KRABIČKA PRO BALENÍ V BLISTRECH
1. NÁZEV LÉČIVÉHO PŘÍPRAVKU
SPRYCEL 70 mg potahované tablety dasatinibum
2. OBSAH LÉČIVÉ LÁTKY/LÉČIVÝCH LÁTEK
1 potahovaná tableta obsahuje dasatinibum 70 mg (jako monohydrát).
3. SEZNAM POMOCNÝCH LÁTEK
Pomocné látky: obsahuje monohydrát laktosy. Další údaje v příbalové informaci.
4. LÉKOVÁ FORMA A OBSAH BALENÍ
56 potahovaných tablet 60 x 1 potahovaná tableta 60 potahovaných tablet
5. ZPŮSOB A CESTA/CESTY PODÁNÍ
Perorální podání.
Před použitím si přečtěte příbalovou informaci.
6. ZVLÁŠTNÍ UPOZORNĚNÍ, ŽE LÉČIVÝ PŘÍPRAVEK MUSÍ BÝT UCHOVÁVÁN MIMO DOHLED A DOSAH DĚTÍ
Uchovávejte mimo dohled a dosah dětí.
7. DALŠÍ ZVLÁŠTNÍ UPOZORNĚNÍ, POKUD JE POTŘEBNÉ
8. POUŽITELNOST
Krabička:
EXP
10. ZVLÁŠTNÍ OPATŘENÍ PRO LIKVIDACI NEPOUŽITÝCH LÉČIVÝCH PŘÍPRAVKŮ NEBO ODPADU Z NICH, POKUD JE TO VHODNÉ
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Velká Británie
EU/1/06/363/006 - 56 potahovaných tablet (blistry) EU/1/06/363/009 - 60 x 1 potahovaná tableta (jednodávkové blistry) EU/1/06/363/003 - 60 potahovaných tablet (lahvička)
Krabička:
č.š.:
Štítek na lahvičce: Lot
Krabička: sprycel 70 mg
2D čárový kód s jedinečným indentifikátorem.
SPRYCEL 70 mg tablety dasatinibum
BRISTOL-MYERS SQUIBB PHARMA EEIG
EXP
Lot
kalendářní balení:
Pondělí
Úterý
Středa
Čtvrtek
Pátek
Sobota
Neděle
KRABIČKA A ŠTÍTEK PRO BALENÍ V LAHVÍCH KRABIČKA PRO BALENÍ V BLISTRECH
1. NÁZEV LÉČIVÉHO PŘÍPRAVKU
SPRYCEL 80 mg potahované tablety dasatinibum
2. OBSAH LÉČIVÉ LÁTKY/LÉČIVÝCH LÁTEK
1 potahovaná tableta obsahuje dasatinibum 80 mg (jako monohydrát).
3. SEZNAM POMOCNÝCH LÁTEK
Pomocné látky: obsahuje monohydrát laktosy. Další údaje v příbalové informaci.
4. LÉKOVÁ FORMA A OBSAH BALENÍ
30 x 1 potahovaná tableta 30 potahovaných tablet
5. ZPŮSOB A CESTA/CESTY PODÁNÍ
Perorální podání.
Před použitím si přečtěte příbalovou informaci.
6. ZVLÁŠTNÍ UPOZORNĚNÍ, ŽE LÉČIVÝ PŘÍPRAVEK MUSÍ BÝT UCHOVÁVÁN MIMO DOHLED A DOSAH DĚTÍ
Uchovávejte mimo dohled a dosah dětí.
7. DALŠÍ ZVLÁŠTNÍ UPOZORNĚNÍ, POKUD JE POTŘEBNÉ
8. POUŽITELNOST
Krabička:
EXP
Štítek na lahvičce: EXP
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Velká Británie
EU/1/06/363/013 - 30 x 1 potahovaná tableta (jednodávkové blistry) EU/1/06/363/012 - 30 potahovaných tablet (lahvička)
Krabička:
č.š.:
Štítek na lahvičce: Lot
2D čárový kód s jedinečným indentifikátorem.
1. NÁZEV LÉČIVÉHO PŘÍPRAVKU
SPRYCEL 80 mg tablety dasatinibum
2. NÁZEV DRŽITELE ROZHODNUTÍ O REGISTRACI
BRISTOL-MYERS SQUIBB PHARMA EEIG
3. POUŽITELNOST
EXP
4. ČÍSLO ŠARŽE
Lot
5. JINÉ
KRABIČKA A ŠTÍTEK PRO BALENÍ V LAHVÍCH KRABIČKA PRO BALENÍ V BLISTRECH
1. NÁZEV LÉČIVÉHO PŘÍPRAVKU
SPRYCEL 100 mg potahované tablety dasatinibum
2. OBSAH LÉČIVÉ LÁTKY/LÉČIVÝCH LÁTEK
1 potahovaná tableta obsahuje dasatinibum 100 mg (jako monohydrát).
3. SEZNAM POMOCNÝCH LÁTEK
Pomocné látky: obsahuje monohydrát laktosy. Další údaje v příbalové informaci.
4. LÉKOVÁ FORMA A OBSAH BALENÍ
30 x 1 potahovaná tableta 30 potahovaných tablet
5. ZPŮSOB A CESTA/CESTY PODÁNÍ
Perorální podání.
Před použitím si přečtěte příbalovou informaci.
6. ZVLÁŠTNÍ UPOZORNĚNÍ, ŽE LÉČIVÝ PŘÍPRAVEK MUSÍ BÝT UCHOVÁVÁN MIMO DOHLED A DOSAH DĚTÍ
Uchovávejte mimo dohled a dosah dětí.
7. DALŠÍ ZVLÁŠTNÍ UPOZORNĚNÍ, POKUD JE POTŘEBNÉ
8. POUŽITELNOST
Krabička:
EXP
Štítek na lahvičce: EXP
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Velká Británie
EU/1/06/363/011 - 30 x 1 potahovaná tableta (jednodávkové blistry) EU/1/06/363/010 - 30 potahovaných tablet (lahvička)
Krabička:
č.š.:
Štítek na lahvičce: Lot
Krabička: sprycel 100 mg
2D čárový kód s jedinečným indentifikátorem.
1. NÁZEV LÉČIVÉHO PŘÍPRAVKU
SPRYCEL 100 mg tablety dasatinibum
2. NÁZEV DRŽITELE ROZHODNUTÍ O REGISTRACI
BRISTOL-MYERS SQUIBB PHARMA EEIG
3. POUŽITELNOST
EXP
4. ČÍSLO ŠARŽE
Lot
5. JINÉ
KRABIČKA A ŠTÍTEK PRO BALENÍ V LAHVÍCH KRABIČKA PRO BALENÍ V BLISTRECH
1. NÁZEV LÉČIVÉHO PŘÍPRAVKU
SPRYCEL 140 mg potahované tablety dasatinibum
2. OBSAH LÉČIVÉ LÁTKY/LÉČIVÝCH LÁTEK
1 potahovaná tableta obsahuje dasatinibum 140 mg (jako monohydrát).
3. SEZNAM POMOCNÝCH LÁTEK
Pomocné látky: obsahuje monohydrát laktosy. Další údaje v příbalové informaci.
4. LÉKOVÁ FORMA A OBSAH BALENÍ
30 x 1 potahovaná tableta 30 potahovaných tablet
5. ZPŮSOB A CESTA/CESTY PODÁNÍ
Perorální podání.
Před použitím si přečtěte příbalovou informaci.
6. ZVLÁŠTNÍ UPOZORNĚNÍ, ŽE LÉČIVÝ PŘÍPRAVEK MUSÍ BÝT UCHOVÁVÁN MIMO DOHLED A DOSAH DĚTÍ
Uchovávejte mimo dohled a dosah dětí.
7. DALŠÍ ZVLÁŠTNÍ UPOZORNĚNÍ, POKUD JE POTŘEBNÉ
8. POUŽITELNOST
Krabička:
EXP
Štítek na lahvičce: EXP
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Velká Británie
EU/1/06/363/015 - 30 x 1 potahovaná tableta (jednodávkové blistry) EU/1/06/363/014 - 30 potahovaných tablet (lahvička)
Krabička:
č.š.:
Štítek na lahvičce: Lot
Krabička: sprycel 140 mg
2D čárový kód s jedinečným indentifikátorem.
1. NÁZEV LÉČIVÉHO PŘÍPRAVKU
SPRYCEL 140 mg tablety dasatinibum
2. NÁZEV DRŽITELE ROZHODNUTÍ O REGISTRACI
BRISTOL-MYERS SQUIBB PHARMA EEIG
3. POUŽITELNOST
EXP
4. ČÍSLO ŠARŽE
Lot
5. JINÉ
B. PŘÍBALOVÁ INFORMACE
Příbalová informace: informace pro uživatele
SPRYCEL 20 mg potahované tablety SPRYCEL 50 mg potahované tablety SPRYCEL 70 mg potahované tablety SPRYCEL 80 mg potahované tablety SPRYCEL 100 mg potahované tablety SPRYCEL 140 mg potahované tablety
dasatinibum
Přečtěte si pozorně celou příbalovou informaci, dříve než začnete tento přípravek užívat, protože obsahuje pro Vás důležité údaje.
■ Ponechte si příbalovou informaci pro případ, že si ji budete potřebovat přečíst znovu.
■ Máte-li jakékoli další otázky, zeptejte se svého lékaře nebo lékárníka.
■ Tento přípravek byl předepsán výhradně Vám. Nedávejte jej žádné další osobě. Mohl by jí ublížit, a to i tehdy, má-li stejné známky onemocnění jako Vy.
■ Pokud se u Vás vyskytne kterýkoli z nežádoucích účinků, sdělte to svému lékaři nebo lékárníkovi. Stejně postupujte v případě jakýchkoli nežádoucích účinků, které nejsou uvedeny v této příbalové informaci. Viz bod 4.
Co naleznete v této příbalové informaci
1. Co je SPRYCEL a k čemu se používá
2. Čemu musíte věnovat pozornost, než začnete SPRYCEL užívat
3. Jak se SPRY CEL užívá
4. Možné nežádoucí účinky
5. Jak SPRYCEL uchovávat
6. Obsah balení a další informace
1. Co je SPRYCEL a k čemu se používá
SPRYCEL obsahuje léčivou látku dasatinib. Tento přípravek se užívá k léčbě chronické myeloidní leukémie (CML) u dospělých. Leukémie je nádorové onemocnění bílých krvinek. Bílé krvinky obvykle pomáhají organizmu při boji s infekcí. U osob s CML dochází k nekontrolovanému růstu bílých krvinek, tzv. granulocytů. SPRYCEL zastavuje růst těchto leukemických buněk.
SPRYCEL se také užívá k léčbě Philadelphia chromozom pozitivní (Ph+) akutní lymfoblastické leukémie (ALL) a lymfoidní blastické CML u dospělých, u nichž nezabrala předchozí léčba. U osob s ALL se bílé krvinky zvané lymfocyty množí příliš rychle a přežívají příliš dlouho. SPRYCEL potlačuje růst těchto leukemických buněk.
Máte-li jakékoli otázky, jak SPRYCEL funguje nebo proč Vám byl tento lék předepsán, zeptejte se svého lékaře.
2. Čemu musíte věnovat pozornost, než začnete SPRYCEL užívat
Neužívejte přípravek SPRYCEL
■ jestliže jste alergický(á) na dasatinib nebo na kteroukoli další složku tohoto přípravku (uvedenou v bodě 6).
Poraďte se se svým lékařem, pokud byste mohl/a být alergický(á).
Upozornění a opatření
Před užitím přípravku SPRYCEL se poraďte se svým lékařem nebo lékarníkem
■ jestliže užíváte léky na zředění krve nebo k zabránění vzniku sraženin (viz „Další léčivé přípravky a přípravek SPRYCEL“)
■ jestliže máte potíže s játry nebo se srdcem nebo jestliže jste tyto potíže měl(a) v minulosti
■ jestliže při užívání přípravku SPRYCEL začnete mít potíže s dýcháním, bolesti na prsou nebo kašel: mohly by to být známky zadržování tekutin v plicích nebo hrudníku (mohou být častější u pacientů ve věku 65 let a starších), nebo to může být důsledkem změn v krevních cévách zásobujících plíce
■ pokud jste někdy měl(a) infekční hepatitidu B (žloutenka typu B) nebo toto onemocnění máte v současné době. Přípravek SPRYCEL může hepatitidu B znovu aktivovat, což může v některých případech vést k úmrtí. Před zahájením léčby lékař pacienty pečlivě vyšetří s ohledem na možný výskyt známek této infekce.
Váš lékař bude pravidelně sledovat Váš zdravotní stav a kontrolovat, zda má SPRYCEL požadovaný účinek. Po dobu užívání přípravku SPRYCEL Vám bude pravidelně prováděno vyšetření krve.
Děti a dospívající
SPRYCEL se nedoporučuje pro pacienty mladších 18 let. V této věkové skupině jsou pouze omezené zkušenosti s používáním přípravku SPRYCEL.
Další léčivé přípravky a přípravek SPRYCEL
Informujte svého lékaře o všech lécích, které užíváte, které jste v nedávné době užíval(a) nebo které možná budete užívat.
SPRYCEL se odbourává převážně v játrech. Určité léky mohou ovlivňovat účinek přípravku SPRYCEL, pokud se podávají společně.
Současně s přípravkem SPRYCEL neužívejte tyto léky:
■ ketokonazol, itrakonazol - jde o protiplísňové léky
■ erytromycin, klaritromycin, telitromycin - jde o antibiotika
■ ritonavir - jde o protivirový lék
■ dexametazon - jde o kortikosteroid
■ fenytoin, karbamazepin, fenobarbital - jde o léky na epilepsii
■ rifampicin - jde o lék na tuberkulózu
■ famotidin, omeprazol - jde o léky, které blokují žaludeční kyseliny
■ třezalka tečkovaná - rostlinný přípravek, který je dostupný bez lékařského předpisu a používá se k léčbě deprese a jiných stavů (také znám jako Hypericum perforatum)
Neužívejte léky, které neutralizují žaludeční kyseliny (antacida, jako je např. hydroxid hlinitý nebo hydroxid hořečnatý) 2 hodiny před nebo 2 hodiny po užití přípravku SPRYCEL.
Prosím, informujte svého lékaře, pokud užíváte léky na zředění krve nebo zabránění vzniku sraženin.
Přípravek SPRYCEL s jídlem a pitím
Neužívejte přípravek SPRYCEL s grapefruitem nebo grapefruitovým džusem.
Těhotenství a kojení
Pokud jste těhotná nebo se domníváte, že můžete být těhotná, okamžitě to řekněte svému lékaři.
SPRYCEL se nemá užívat v těhotenství, není-li to nezbytně nutné. Váš lékař vám vysvětlí možná rizika užívání přípravku SPRYCEL během těhotenství.
Mužům i ženám užívajícím SPRYCEL se doporučuje používat po dobu léčby účinnou antikoncepci. Jestliže kojíte, informujte svého lékaře. Při léčbě přípravkem SPRYCEL máte kojení ukončit.
Řízení dopravních prostředků a obsluha strojů
Věnujte zvláštní opatrnost řízení dopravních prostředků nebo obsluze strojů, pokud se u Vás objevily nežádoucí účinky, jako jsou závratě a neostré vidění. Není známo, zda SPRYCEL ovlivňuje Vaši schopnost řídit dopravní prostředky nebo obsluhovat stroje.
SPRYCEL obsahuje laktosu
Pokud Vám Váš lékař řekl, že nesnášíte některé cukry, poraďte se se svým lékařem, než začnete tento léčivý přípravek užívat.
3. Jak se SPRYCEL užívá
SPRYCEL Vám bude předepsán pouze lékařem, který má zkušenosti s léčbou leukémie. Vždy užívejte tento přípravek přesně podle pokynů svého lékaře. Pokud si nejste jistý(á), poraďte se se svým lékařem nebo lékárníkem. SPRYCEL se předepisuje dospělým.
Počáteční dávka doporučená pro pacienty v chronické fázi CML je 100 mg jednou denně.
Počáteční dávka doporučená pro pacienty v akcelerované fázi nebo blastické krizi CML nebo s Ph+ ALL je 140 mg jednou denně.
Tablety užívejte každý den ve stejnou dobu.
V závislosti na Vaší odpovědi na léčbu Vám lékař může dávku zvýšit nebo snížit nebo dokonce na čas léčbu přerušit. Aby se dosáhlo vyšší nebo nižší dávky, může být potřeba kombinovat tablety o různých sílách.
Tablety mohou být dodávány v balení s kalendářními blistry. Jsou to blistry s označením dne v týdnu. Šipky ukazují další tabletu, která se má užít podle Vašeho léčebného režimu.
Jak se přípravek SPRYCEL užívá
Tablety polykejte celé. Nedrťte je. Mohou se užívat s jídlem nebo bez jídla.
Zvláštní pokyny pro manipulaci s přípravkem SPRYCEL
Rozdrobení tablet přípravku SPRYCEL je nepravděpodobné. Pokud k tomu dojde, osoby jiné než pacient musejí při manipulaci s přípravkem SPRYCEL použít rukavice.
Jak dlouho se SPRYCEL užívá
Užívejte SPRYCEL denně, dokud Vám lékař neřekne, že jej máte přestat užívat. Určitě užívejte SPRYCEL tak dlouho, jak Vám byl předepsán.
Jestliže jste užil(a) více přípravku SPRYCEL, než jste měl(a)
Jestliže jste nedopatřením užil(a) více tablet, než jste měl(a), okamžitě se poraďte se svým lékařem. Je možné, že budete potřebovat lékařské ošetření.
Jestliže jste zapomněl(a) užít přípravek SPRYCEL
Nezdvojnásobujte následující dávku, abyste nahradil(a) vynechanou tabletu. Užijte další plánovanou dávku v předepsané době.
Máte-li jakékoli další otázky týkající se užívání tohoto přípravku, zeptejte se svého lékaře nebo lékárníka.
4. Možné nežádoucí účinky
Podobně jako všechny léky může mít i tento přípravek nežádoucí účinky, které se ale nemusí vyskytnout u každého.
Následující projevy mohou být příznaky závažných nežádoucích účinků.
■ jestliže máte bolesti na prsou, stížené dýchání, kašel a mdloby
■ jestliže se u vás objeví nečekané krvácení nebo modřiny bez jakéhokoli zranění
■ jestliže zjistíte krev ve zvratcích, stolici nebo v moči nebo jestliže máte černou stolici
■ jestliže se u vás objeví známky infekce, jako je horečka, silná zimnice
■ jestliže máte horečku, bolest v ústech nebo v krku, objeví se puchýře nebo olupování kůže a/nebo sliznic
Okamžitě informujte svého lékaře, pokud zjistíte kterýkoli z výše uvedených příznaků.
Velmi časté nežádoucí účinky (mohou postihovat více než 1 pacienta z 10)
■ Infekce (zahrnující bakteriální, virové a plísňové)
■ Srdce a plíce: dušnost
■ Zažívací problémy: průjem, nevolnost (pocit na zvracení) nebo zvracení
■ Kůže, vlasy, oči, všeobecně: kožní vyrážka, horečka, otoky obličeje, rukou a nohou, bolest hlavy, pocit únavy nebo slabosti, krvácení
■ Bolest: bolest svalů, bolest břicha
■ Testy mohou ukázat: nízký počet krevních destiček, nízký počet bílých krvinek (neutropenie), chudokrevnost, tekutina na plicích
Časté nežádoucí účinky (mohou postihovat až 1 pacienta z 10)
■ Infekce: zápal plic, herpetické virové infekce, infekce horních cest dýchacích, těžké infekce krve nebo tkání (včetně méně častých případů se smrtelnými následky)
■ Srdce a plíce: bušení srdce, nepravidelný srdeční tep, městnavé srdeční selhání, zhoršená funkce srdečního svalu, vysoký krevní tlak, vzestup krevního tlaku v plicích, kašel.
■ Zažívací problémy: nechutenství, poruchy chutě, nadýmání nebo nafouknuté břicho, zánět tlustého střeva, zácpa, pálení žáhy, afty, zvýšení tělesné hmotnosti, snížení tělesné hmotnosti, zánět žaludeční sliznice
■ Kůže, vlasy, oči, všeobecně: píchání v kůži, svědění, suchá kůže, akné, zánět kůže, trvalý šum v uších, vypadávání vlasů, nadměrné pocení, poruchy vidění (zahrnující neostré vidění a porušené vidění), suchost očí, modřiny, deprese, nespavost, návaly, závratě, pohmožděniny (modřiny), nechutenství, spavost, celkový otok
■ Bolest: bolesti kloubů, svalová slabost, bolesti na prsou, bolest v oblasti rukou a nohou, zimnice, ztuhlost svalů a kloubů, svalové křeče
■ Testy mohou ukázat: tekutina u srdce, tekutina na plicích, poruchy srdečního rytmu, horečka doprovázející snížené množství bílých krvinek (neutropenie), krvácení do zažívacího traktu, vysoké hladiny kyseliny močové v krvi
Méně časté nežádoucí účinky (mohou postihovat až 1 pacienta ze 100)
■ Srdce a plíce: srdeční záchvat (včetně smrtelných následků), zánět výstelky (vláknitá struktura) obklopující srdce, nepravidelný srdeční tep, bolest na hrudi v důsledku nedostatečného prokrvení srdce (angina pektoris), nízký krevní tlak, zúžení dýchacích cest, které může způsobit dýchací obtíže, astma, vzestup krevního tlaku v tepnách (krevních cévách) plic
■ Zažívací problémy: zánět slinivky břišní, vřed v trávicím systému, zánět jícnu, roztažení břišní stěny, trhlinky na kůži análního otvoru, potíže při polykání, zánět žlučníku, ucpání žlučovodu, gastroezofageální reflux (stav, kdy se kyselina a další obsah žaludku vrací zpět do jícnu)
■ Kůže, vlasy, oči, všeobecně: alergická reakce včetně přecitlivělosti, červené bulky na kůži (erythema nodosum), úzkost, zmatenost, výkyvy nálad, nižší sexuální touha, mdloby, třes, zánět oka, který způsobuje zarudnutí nebo bolest, kožní onemocnění charakterizované citlivými, červenými, dobře ohraničenými skvrnami, s náhlou horečkou a zvýšeným počtem bílých krvinek (neutrofilní dermatóza), ztráta sluchu, citlivost na světlo, zhoršení zraku, zvýšená tvorba slz, změna barvy kůže, zánět podkožní tukové tkáně, kožní vřed, puchýřky na kůži, poruchy nehtů, porucha ochlupení, změny na kůži dlaní a chodidel (palmární/plantární erytrodysestézie), selhání ledvin, časté močení, zvětšení prsou u mužů, menstruační porucha, celková slabost a neklid, snížená funkce štítné žlázy, ztráta rovnováhy při chůzi, osteonekróza (onemocnění, kdy v důsledku sníženého zásobování kostí krví může dojít k úbytku a odumření kosti), zánět kloubu, otok kůže kdekoli na těle
■ Bolest: zánět žil, který může způsobit zarudnutí, přecitlivělost a otok, zánět šlachy
■ Mozek: ztráta paměti
■ Testy mohou ukázat: abnormální výsledky krevních testů a případně zhoršení funkce ledvin způsobené odpadními produkty rozpadajícího se nádoru (syndrom nádorového rozpadu), nízké hladiny albuminu v krvi, nízké hladiny lymfocytů (druh bílých krvinek) v krvi, vysokou hladinu cholesterolu v krvi, zduření lymfatických uzlin, krvácení do mozku, nepravidelnost elektrické aktivity srdce, zvětšené srdce, zánět jater, bílkovinu v moči, zvýšenou kreatinfosfokinázu (enzym zejména nacházející se v srdci, mozku a kosterním svalstvu), zvýšený troponin (enzym zejména nacházející se v srdeční a kosterní svalovině), zvýšenou gama-glutamyltransferázu (enzym nacházející se zejména v játrech)
Vzácné nežádoucí účinky (mohou postihovat až 1 pacienta z 1 000)
■ Srdce a plíce: zvětšení pravé srdeční komory, zánět srdečního svalu, soubor příznaků vyplývajících z ucpání přítoku krve do srdečního svalu (akutní koronární syndrom), srdeční zástava (přerušení krevního oběhu), onemocnění srdečních tepen, zánět tkáně, která obaluje srdce a plíce, krevní sraženiny, krevní sraženiny v plicích
■ Zažívací problémy: ztráta životně důležitých látek jako je bílkovina ze zažívacího traktu, neprůchodnost střev, řitní píštěl (abnormální kanálek, kdy dojde k propojení konečníku s kůží v okolí řitního otvoru), porucha funkce ledvin, diabetes (cukrovka)
■ Kůže, vlasy, oči, všeobecně: křeče, zánět očního nervu, který může způsobit úplnou nebo částečnou ztrátu vidění, modrofialové mramorování kůže, nadměrná funkce štítné žlázy, zánět štítné žlázy, ataxie (stav spojený s nedostatkem svalové koordinace), potíže s chůzí, samovolný potrat, zánět podkožních cév, kožní fibróza (zmnožení vaziva v kůži až ztuhnutí kůže)
■ Mozek: mozková příhoda (mrtvice), přechodná příhoda neurologické poruchy způsobená sníženým průtokem krve, obrna nervu v obličeji, demence
Další nežádoucí účinky, které byly hlášeny (četnost výskytu není známá), zahrnovaly:
■ Zápal plic
■ Krvácení do žaludku nebo do střev, což může způsobit úmrtí
■ Recidiva (reaktivace) hepatitdy B, pokud jste v minulosti měl(a) toto onemocnění (infekce jater)
■ Horečnaté stavy, puchýře na kůži a tvorbu vředů na sliznicích.
Váš lékař bude v průběhu léčby tyto účinky sledovat.
Hlášení nežádoucích účinků
Pokud se u Vás vyskytne kterýkoli z nežádoucích účinků, sdělte to svému lékaři nebo lékárníkovi. Stejně postupujte v případě jakýchkoli nežádoucích účinků, které nejsou uvedeny v této příbalové informaci. Nežádoucí účinky můžete hlásit také přímo prostřednictvím národního systému hlášení nežádoucích účinků uvedeného v Dodatku V. Nahlášením nežádoucích účinků můžete přispět k získání více informací o bezpečnosti tohoto přípravku.
5. Jak SPRYCEL uchovávat
Uchovávejte tento přípravek mimo dohled a dosah dětí.
Nepoužívejte tento přípravek po uplynutí doby použitelnosti uvedené na štítku na lahvičce, blistru nebo krabičce za EXP. Doba použitelnosti se vztahuje k poslednímu dni uvedeného měsíce.
Tento lék nevyžaduje žádné zvláštní podmínky uchovávání.
Nevyhazujte žádné léčivé přípravky do odpadních vod nebo domácího odpadu. Zeptejte se svého lékárníka, jak naložit s přípravky, které již nepoužíváte. Tato opatření pomáhají chránit životní prostředí.
6. Obsah balení a další informace Co SPRYCEL obsahuje
■ Léčivou látkou je dasatinibum. Jedna potahovaná tableta obsahuje dasatinibum (jako monohydrát) 20 mg, 50 mg, 70 mg, 80 mg, 100 mg nebo 140 mg.
■ Dalšími pomocnými látkami jsou:
■ Jádro tablety: monohydrát laktosy (viz bod 2 "Čemu musíte věnovat pozornost, než začnete SPRYCEL užívat"); mikrokrystalická celulosa; sodná sůl kroskarmelosy; hyprolosa; magnesium-stearát
■ Potahová vrstva tablety: hypromelosa; oxid titaničitý; makrogol 400 Jak SPRYCEL vypadá a co obsahuje toto balení
SPRYCEL 20 mg: potahovaná tableta je bílá až bělavá kulatá bikonvexní tableta s textem „BMS“ vyraženým na jedné straně a číslem „527“ na druhé straně.
SPRYCEL 50 mg: potahovaná tableta je bílá až bělavá oválná bikonvexní tableta s textem „BMS“ vyraženým na jedné straně a číslem „528“ na druhé straně.
SPRYCEL 70 mg: potahovaná tableta je bílá až bělavá kulatá bikonvexní tableta s textem „BMS“ vyraženým na jedné straně a číslem „524“ na druhé straně.
SPRYCEL 80 mg: potahovaná tableta je bílá až bělavá trojúhelníková bikonvexní tableta s textem „BMS 80“ vyraženým na jedné straně a číslem „855“ na druhé straně.
SPRYCEL 100 mg: potahovaná tableta je bílá až bělavá oválná bikonvexní tableta s textem „BMS 100“ vyraženým na jedné straně a číslem „852“ na druhé straně.
SPRYCEL 140 mg: potahovaná tableta je bílá až bělavá kulatá bikonvexní tableta s textem „BMS 140“ vyraženým na jedné straně a číslem „857“ na druhé straně.
SPRYCEL 20 mg, 50 mg nebo 70 mg potahované tablety se dodávají v krabičkách obsahujících 56 potahovaných tablet ve 4 kalendářních blistrech se 14 potahovanými tabletami v každém blistru a v krabičkách obsahujících 60 potahovaných tablet v perforovaných jednodávkových blistrech. Jsou rovněž dostupné také v lahvích s dětským bezpečnostním uzávěrem obsahujících 60 potahovaných tablet. Každá krabička obsahuje jednu lahev.
SPRYCEL 80 mg, 100 mg nebo 140 mg potahové tablety se dodávají v krabičkách obsahujících 30 potahovaných tablet v perforovaných jednodávkových blistrech. Jsou rovněž dostupné také v lahvích s dětským bezpečnostním uzávěrem obsahujících 30 potahovaných tablet. Každá krabička obsahuje jednu lahev.
Na trhu nemusí být všechny velikosti balení.
Držitel rozhodnutí o registraci
BRISTOL-MYERS SQUIBB PHARMA EEIG
Uxbridge Business Park
Sanderson Road
Uxbridge UB8 1DH
Velká Británie
Výrobce
Bristol-Myers Squibb S.r.l.
Contrada Fontana del Ceraso 03012 Anagni (FR)
Itálie
Další informace o tomto přípravku získáte u místního zástupce držitele rozhodnutí o registraci: Belgique/Belgie/Belgien Lietuva
N.V. Bristol-Myers Squibb Belgium S.A. Bristol-Myers Squibb Gyógyszerkereskedelmi Kft.
Tél/Tel: + 32 2 352 76 11 Tel: +370 52 369140
Btarapna Luxembourg/Luxemburg
Bristol-Myers Squibb Gyógyszerkereskedelmi Kft. N.V. Bristol-Myers Squibb Belgium S.A. Ten.: + 359 800 12 400 Tél/Tel: + 32 2 352 76 11
|
Česká republika Bristol-Myers Squibb spol. s r.o. Tel: + 420 221 016 111 |
Magyarország Bristol-Myers Squibb Gyógyszerkereskedelmi Kft. Tel.: + 36 1 301 9700 |
|
Danmark Bristol-Myers Squibb Tlf: + 45 45 93 05 06 |
Malta Bristol-Myers Squibb S.r.l. Tel: + 39 06 50 39 61 |
|
Deutschland Bristol-Myers Squibb GmbH & Co. KGaA Tel: + 49 89 121 42-0 |
Nederland Bristol-Myers Squibb B.V. Tel: + 31 (0)30 300 2222 |
Eesti Norge
Bristol-Myers Squibb Gyógyszerkereskedelmi Kft. Bristol-Myers Squibb Norway Ltd Tel: +372 640 1030 Tlf: + 47 67 55 53 50
|
Ekkába Bristol-Myers Squibb A.E. Tr(k: + 30 210 6074300 |
Osterreich Bristol-Myers Squibb GesmbH Tel: + 43 1 60 14 30 |
|
Espaňa Bristol-Myers Squibb, S.A. Tel: + 34 91 456 53 00 |
Polska Bristol-Myers Squibb Polska Sp. z o.o. Tel.: + 48 22 5796666 |
|
France Bristol-Myers Squibb SARL Tél: + 33 (0) 1 58 83 84 96 |
Portugal Bristol-Myers Squibb Farmaceutica Portuguesa, S.A. Tel: + 351 21 440 70 00 |
|
Hrvatska Bristol-Myers Squibb spol. s r.o. TEL: +385 1 7100 030 |
Románia Bristol-Myers Squibb Gyógyszerkereskedelmi Kft. Tel: + 40 (0)21 272 16 00 |
|
Ireland Bristol-Myers Squibb Pharmaceuticals Ltd Tel: + 353 (1 800) 749 749 |
Slovenija Bristol-Myers Squibb spol. s r.o. Tel: +386 1 2355 100 |
|
Island Vistor hf. Sími: + 354 535 7000 |
Slovenská republika Bristol-Myers Squibb spol. s r.o. Tel: + 421 2 59298411 |
|
Italia Bristol-Myers Squibb S.r.l. Tel: + 39 06 50 39 61 |
Suomi/Finland Oy Bristol-Myers Squibb (Finland) Ab Puh/Tel: + 358 9 251 21 230 |
|
Kúnpoq Bristol-Myers Squibb A.E. Tr(k: + 357 800 92666 |
Sverige Bristol-Myers Squibb AB Tel: + 46 8 704 71 00 |
Latvija United Kingdom
Bristol-Myers Squibb Gyógyszerkereskedelmi Kft. Bristol-Myers Squibb Pharmaceuticals Ltd Tel: +371 67708347 Tel: + 44 (0800) 731 1736
Tato příbalová informace byla naposledy revidována
Podrobné informace o tomto léčivém přípravku jsou k dispozici na webových stránkách Evropské agentury pro léčivé přípravky na adrese http://www.ema.europa.eu Na těchto stránkách naleznete též odkazy na další webové stránky týkající se vzácných onemocnění a jejich léčby.
64